Содержание
- 1 Типы лейкозов
- 2 Проявлений разных видов рака
- 3 Методы лечения лейкоза
- 4 ЛЕЧЕНИЕ РАКА КРОВИ.
- 5 Острый лейкоз
- 6 Хронический лейкоз: чем отличается от острого, симптомы заболевания и профилактика, диагностика и методы лечения рака крови
- 7 Химиотерапия при онкологии крови
- 8 Лимфобластный острый лейкоз
- 9 Видео: мини-лекция об острых лейкозах
- 10 Хронический лимфобластный лейкоз
- 11 Хронический миелобластный лейкоз
- 12 Ювенальный миеломоноцитарный лейкоз
- 13 Миелоидный нелимфобластный лейкоз
- 14 Волосатоклеточный лимфоцитарный лейкоз
- 15 Видео: телепрограмма о лейкозах
- 16 Рак крови у детей
- 17 Профилактика рака крови в домашних условиях
Типы лейкозов
При развитии лейкоза происходит перерождение определенного вида кровяных клеток в злокачественные. На этом основывается классификация заболевания.
- При переходе в лейкозные клетки лимфоцитов (кровяных клеток лимфатических узлов, селезенки и печени) оно название носит название ЛИМФОЛЕЙКОЗ.
- Перерождение миелоцитов (кровяных клеток, образующихся в костном мозгу) приводит к МИЕЛОЛЕЙКОЗУ.
Перерождение других видов лейкоцитов, приводящее к лейкозу, хотя и встречается, но гораздо реже. Каждый из этих видов делится на подвиды, которых достаточно много. Разобраться в них под силу только специалисту, на вооружении которого имеется современная диагностическая техника и лаборатории, оснащенные всем необходимым.
Деление лейкозов на два основополагающих вида объясняется нарушениями при трансформации разных клеток – миелобластов и лимфобластов. В обоих случаях вместо здоровых лейкоцитов в крови появляются лейкозные клетки.
Помимо классификации по типу поражения, различают острый и хронический лейкоз. В отличие от всех других заболеваний, эти две формы белокровия не имеют ничего общего с характером протекания болезни. Их особенность в том, что хроническая форма практически никогда не переходит в острую и, наоборот, острая форма ни при каких обстоятельствах не может стать хронической. Лишь в единичных случаях, хронический лейкоз может быть осложнен острым течением.
Это обусловлено тем, что острый лейкоз возникает при трансформации незрелых клеток (бластов). При этом начинается их стремительное размножение и происходит усиленный рост. Этот процесс невозможно контролировать, поэтому вероятность смертельного исхода при этой форме заболевания достаточна высока.
Хронический лейкоз развивается, когда прогрессирует рост видоизмененных полностью созревших кровяных клеток или находящихся в стадии созревания. Он отличается длительностью протекания. Пациенту достаточно поддерживающей терапии, чтобы его состояние оставалось стабильным.
Проявлений разных видов рака
Во многом признаки гемобластозов зависят от стадии заболевания. При раке выделяют несколько стадий с ключевыми характеристиками:
- Начальная – злокачественные клетки только образовались, они делятся и накапливаются, внешних симптомов и проявлений нет.
- Развернутая – возникают типичные симптомы конкретного вида рака крови, изменения в крови наиболее характерные.
- Терминальная – перестают помогать препараты, процесс нормального кроветворения полностью угнетен, образуются только раковые клетки.
- Стадия ремиссии (возможна полная либо неполная) с восстановлением нормальных показателей в периферической крови и в составе костного мозга.
- Стадия рецидива – возвращение симптомов болезни с появлением раковых клеток после определенного периода ремиссии.
Основные проявления рака крови типичны именно для развернутой и терминальной стадий. Хотя каждый гемобластоз может иметь свою специфику симптомов. В целом для них типичны следующие проявления:
- частые простуды с осложнениями за счет снижения иммунных функций крови;
- анемия, которая не поддается терапии;
- болезненность костей и крупных суставов;
- постоянная слабость, быстрая утомляемость, бледность.
Для лейкозов будет типично наличие анемии и слабости, приступов головокружения, кровоподтеков и кровоизлияний в белки глаз, десневых кровотечений, сильной боли в области костей, увеличения размеров печени с селезенкой.
Для лимфомы характерны также лимфаденопатии (постоянное и выраженное увеличение лимфоузлов), ночная потливость, повышение температуры на фоне потери веса, зуд кожи.
Для миелоидной болезни типичны переломы костей, усиленная жажда с выделением большого количества мочи, поражения почек, анемия и частые простуды, кровотечения из ран и мест инъекций.
Методы лечения лейкоза
Стратегия лечения зависит от типа лейкоза. Острые лейкозы нуждаются в немедленной и агрессивной терапии, хронические могут длительно протекать без лечения, зачастую больной может всю жизнь прожить со своим заболеванием.
Химиотерапия
Это основной метод лечения рака крови. Химиотерапия острых лейкозов проводится в три этапа:
индукция: короткий и интенсивный курс, который длится около 3-4 недель. Это лечение должно убить основную массу раковых клеток, часто после этого этапа наступает полная ремиссия. На этом лечение не заканчивается, поскольку без последующей химиотерапии рак часто рецидивирует.
консолидация: также интенсивный курс, который проводится в течение нескольких месяцев с перерывами. Призван поддержать лечение 1 этапа и закрепить его.
пост-консолидация (поддерживающая химиотерапия): менее интенсивный, но длительный прием препаратов — около 2-3 лет.
Обычно назначается комбинация нескольких препаратов, в течение курса лечения препараты могут заменяться. Такая схема лечения должна вызвать длительную ремиссию или навсегда победить рак крови.
Для лечения хронических лейкозов химиотерапия проводится при ухудшении состояния пациента. Длительность терапии и препараты назначаются индивидуально. После активного курса лечения и стабилизации состояния может быть назначена пожизненная терапия химиопрепаратами.
Химиотерапия может вводиться традиционно — методом внутривенных вливаний или интратекально — непосредственно в спинной мозг. Интратекальная химиотерапия может назначаться при лечении острого лимфобластного лейкоза у взрослых, когда имеет место тенденция к распространению процесса в головной мозг. Проводится она в сочетании с обычной, классической химиотерапией.
Пересадка костного мозга
Если обычная химиотерапия не дала результата, пациенту может быть предложена трансплантация костного мозга.
Это позволяет врачам использовать более высокие дозы химиотерапии (иногда в комплексе с радиотерапией) , чтобы убить раковые клетки. Высокие дозы препаратов полностью убивают костный мозг, включая здоровые клетки. После первого этапа пациенту проводится пересадка стволовых клеток для восстановления здорового костного мозга.
Существует 2 способа трансплантации стволовых клеток в зависимости от источника замещающих стволовых клеток крови: аллогенный и аутологичный. При аллогенном методе используются донорские стволовые клетки, при аутологичном — собственные стволовые клетки пациента. Их забор производится до начала курса высокодозной химиотерапии.
Таргетная терапия
Таргетная терапия была разработана для борьбы со специфическими белками и генами раковых клеток без вреда для здоровых клеток. Таргетная терапия является одним из основных видов лечения как острых, так и хронических лейкозов и назначается после химиотерапии или в комплексе с ней.
У каждого четвертого больного лимфобластным лейкозом опухолевые клетки имеют филадельфийскую хромосому. Это аномальная хромосома, образованная путем замены генетического материала между хромосомами 9 и 22, который создает новый ген BCR-ABL. Клетки с геном BCR-ABL вызывают образование белка, который обеспечивает аномальный рост клеток. Для борьбы с этим специфическим белком разработана группа препаратов, которые называются ингибиторы тирозинкиназы. Они подавляют образование этого белка, избирательно связываются с колониями клеток, содержащих его, и вызывают гибель этих клеток.
Для таргетной терапии острого миелобластного лейкоза используются препараты, блокирующие аномальные белки FLT3, IDH1, IDH2, которые вырабатывают соответствующие гены.
Другим вариантом таргетной терапии острого миелобластного лейкоза является лечение препаратами на основе моноклональных антител (искусственного иммунного белка). Антитело прикрепляется к определенному белку CD33 на поверхности раковой клетки и действует как мишень. Препарат атакует только эти клетки и уничтожает их.
Для лечения хронических лейкозов таргетная терапия является основным методом лечения. Она показывает хорошие результаты даже у пациентов с неблагоприятными прогнозами.
Включение данной терапии в протокол лечения позволяет быстрее добиться ремиссии и сделать ее более стойкой. Для того, чтобы правильно подобрать препарат, должно быть проведено тщательное исследование биоптата костного мозга с целью выявления типа мутации раковых клеток конкретного человека.
Иммунотерапия
Новым методом в лечении лейкозов является адаптивная клеточная терапия CAR-T клетками. Из крови пациента производится забор лимфоцитов, в течение следующих двух недель специалисты искусственно размножают клетки в лаборатории и продуцируют в них антитела для борьбы с лейкемией. Для этого в них искусственным путем вводится химерный рецептор CAR (Chimeric Antigen Receptor), запускающий специфические онкомаркеры и разрушающий ткани опухоли. Пациент в это время проходит химиотерапию, направленную на угнетение собственного иммунитета. После этого пациенту вводят обратно преобразованные лимфоциты.
При лечении рака крови с высокой степенью распространения опухолевых клеток в костном мозге возможно снижение эффективности CAR-T терапии. В таких случаях клеточная терапия дополняется химиотерапией. Кроме того, в течение первых двух месяцев после введения клеток с химерным рецептором, пациентам рекомендована трансплантация костного мозга.
Лучевая терапия
Лучевая терапия не является основным методом в лечении лейкозов, поскольку опухолевые клетки рассеяны по всему организму. Но она может назначаться в комплексе с химиотерапией, а также для уменьшения тяжести некоторых симптомов лейкозов, например, увеличенной селезенки, лимфоузлов или боли в костях. При образовании миелоидной саркомы (опухолевый очаг за пределами костного мозга) лучевая терапия может также назначаться в комплексе с химиотерапией или если химиотерапия не дала результатов. Для лечения лейкозов назначается стереотаксическая лучевая терапия, при которой используется 3D-изображение селезенки или опухоли в кости, полученное в результате КТ или МРТ, для более точного направления излучения.
Кроме этого, лучевая терапия назначается перед пересадкой костного мозга для облучения всего тела. Производится это для того, чтобы максимально ослабить собственный иммунитет, чтобы пересаженный костный мозг не был отторгнут.
Хирургическое лечение
Хирургическое лечение практически не применяется при лейкозах, поскольку опухоль не имеет четкой локализации.
В редких случаях операция может понадобиться для удаления миелоидной саркомы, гранулоцитарной саркомы или хлоромы — опухолей, которые образованы клетками костного мозга, которые вышли за его пределы и образовали очаг в любом другом органе человека.
В лечении хронических лейкозов может понадобиться такое хирургическое вмешательство, как спленэктомия — удаление селезенки, поскольку при хронических лейкозах увеличение селезенки является очень частым симптомом. Сначала увеличенную селезенку пробуют уменьшить химиотерапией и лучевой терапией, если это не помогает, то прибегают к оперативному вмешательству, так как она давит на соседние органы.
ЛЕЧЕНИЕ РАКА КРОВИ.
Лечение рака крови — это комплекс мероприятий, направленных на избавление от болезни, улучшение самочувствия пациента и возвращение его к полноценной жизни. Существуют протокольные методики лечения рака крови, такие как, химиотерапия, гормональная терапия, хирургическое лечение, лучевая терапия и другие.
Наихудший прогноз рака крови отмечается при отсутствии лечения или самолечении, почти 98% пациентов погибают в течении 2-х лет после постановки диагноза.
Пациенты обратившиеся на I стадии.
На протяжении года после обнаружения рака крови после проведенного реабилитационного лечения из 100% обратившихся выживает и живет полноценной жизнью более 20 лет — почти 98 % пациентов.
Пациенты обратившиеся на II стадии.
На протяжении года после обнаружения рака крови после проведенного реабилитационного лечения из 100% обратившихся выживает и живет полноценной жизнью более 15 лет — почти 82 % пациентов..
Пациенты обратившиеся на III стадии.
На протяжении года после обнаружения рака крови после проведенного реабилитационного лечения из 100% обратившихся выживает и живет полноценной жизнью более 10 лет — почти 65 % пациентов.
Пациенты обратившиеся на IV стадии.
На протяжении года после обнаружения рака крови после проведенного реабилитационного лечения из 100% обратившихся выживает и живет полноценной жизнью более 4 лет — почти 21 % пациентов.
Пациент должен помнить, что рак крови является довольно агрессивным видом рака. Возможны рецидивы, поэтому мы в обязательном порядке проводим наблюдение наших пациентов не реже 2-х раз в год и повторяем поддерживающий комплекс реабилитационных мероприятий через полтора — два года.
Наш опыт показывает, что лечение рака крови всегда возможно!
Разработанные и апробированные методики нашего Онкоцентра направляется на излечение от этого недуга, уменьшение его симптоматики , предупреждение прогрессирования заболевания и улучшения качества жизни!
Лечение проводится в соответствии с высокими международными стандартами, используя научную клиническую базу и опыт ученых Российской Федерации и Японии.
Острый лейкоз
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.
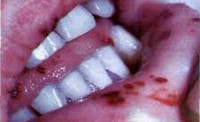
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях — болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Диагностика острого лейкоза
Во главе диагностики острых лейкозов стоит оценка морфологии клеток периферической крови и костного мозга. Для гемограммы при лейкемии характерна анемия, тромбоцитопения, высокая СОЭ, лейкоцитоз (реже лейкопения), присутствие бластных клеток. Показателен феномен «лейкемического зияния» — промежуточные стадии между бластами и зрелыми клетками отсутствуют.
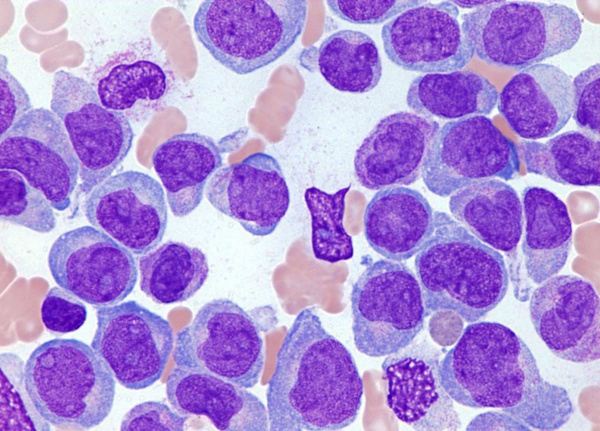
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.

Миелограмма ребенка с острым миелоидным лейкозом
Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Контроль рецидивов
После лечения необходимо регулярно проходить профилактические осмотры и обследования, назначенные онкологом.
Онкобольным важно вести здоровый образ жизни: курение и алкоголь противопоказаны, да и все прочие вредные привычки лучше забыть — это доказанные факторы риска развития онкозаболеваний.
Пациентам, победившим рак, врачи советуют придерживаться принципов правильного питания: питаться сбалансированно, сократить потребление высококалорийной, жирной, копченой, жареной пищи. Меньше животных жиров, мясной кулинарии, выпечки, соли. Следует сделать упор на овощи, фрукты и продукты, содержащие клетчатку. Это поможет решить и еще одну задачу — поддерживать нормальный вес, избегать полноты. Даже самому ослабленному пациенту врачи рекомендуют умеренные физические нагрузки — минимум полчаса в день пять раз в неделю.
Реабилитация
В перечень клинических рекомендаций при остром лейкозе в период реабилитации входят:
- мероприятия по повышению иммунитета;
- сбалансированное питание;
- дезинтоксикационная терапия;
- восстановление кишечной микрофлоры;
- антистрессовая психотерапия;
- улучшение качества сна.
В период восстановления важно выполнять все назначения лечащего врача-онколога, вовремя и полностью проходить рекомендованные лечебные курсы.
Хронический лейкоз: чем отличается от острого, симптомы заболевания и профилактика, диагностика и методы лечения рака крови
Чем отличается хронический лейкоз от острого?
По форме распространения заболевания все лейкозы делятся на две группы – острые и хронические. Отнести болезнь к первой или второй группе можно, если будет установлено с какой скоростью растут и размножаются раковые клетки.
Хроническая форма
Это патология развития лимфатической ткани, которую характеризует медленный рост опухоли, при этом заражённые лейкоциты накапливаются в периферии кровеносной системы, лимфатических узлах и самом костном мозге. При этой форме значительные нарушения в работе кровеносной системы можно заметить только на поздних стадиях болезни. При хроническом лейкозе новая популяция раковых клеток постепенно вытесняет здоровые клетки.
Хронический лейкоз: классификация и отличия от острого лейкоза
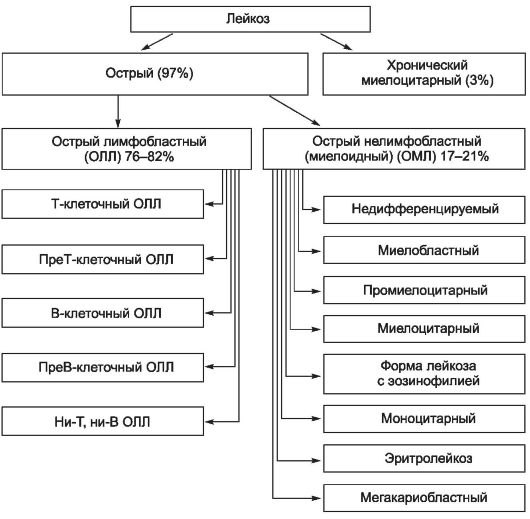
Лейкозы острые и хронические отличаются дифференцировкой клеток опухоли. Хронический лейкоз (или лейкемия) объединяет группу опухолей, развитие которых произошло по причине структурных хромосомных изменений в связи с разными процессами перестройки: транслокацией, делецией, инверсией и фрагментацией.
Знаки, которые могут быть симптомом лейкоза
Чем отличаются лейкозы — острые и хронические? Лейкозы называют лейкемией или белокровием (при переводе с греческого «leukos»- белый и «haima»- кровь). Отличается острый и хронический лейкоз ростом и развитием онкологических клеток.
Совет
Ранняя стадия острого лейкоза характерна накапливанием незрелых клеток и отсутствием их роста. Их переизбыток в 80% случаев угнетает нормальное кроветворение ростков. Хронический лейкоз способствует синтезу развитых клеток — гранулоцитов для постепенного замещения в периферической крови здоровых клеток.
Важно знать. Лейкоз хронический НЕ становится острым лейкозом и наоборот.
Симптомы у взрослых в начальной стадии острого лейкоза нередко проходят незамеченными, поскольку в крови больших колебаний биохимических показателей в сторону повышения или понижения не бывает. Позднее:
- появится ощущение ослабленности;
- имеющиеся хронические болезни обострятся;
- возможно активирование вируса герпеса и иного вида вирусных и бактериальных инфекций.
В развернутом периоде начинают ярко выражаться клинические и гематологические проявления острого лейкоза. Обострения переходят в ремиссии. Болезнь полностью излечивается или переходит в терминальную стадию.
Важно. В течение 5 лет при отсутствии бластных клеток в периферической крови устанавливается клинико-гематологическое излечивание (полная ремиссия).
- В терминальной стадии цитостатики, используемые для лечения острого лейкоза, перестают действовать. Это становится причиной полного угнетения кроветворной системы. Даже при трансплантации костного мозга в этот период крайне высока смертность людей.
- Если лейкоз хронический, то в крови присутствуют дозревшие клетки, многие из которых не способны выполнять свою прямую функциональную работу. При исследовании лабораторных анализов в крови выявляют повышенный уровень бесполезных лейкоцитов. Они не защищают организм от инфекций.
- Тогда у пациентов возникает вопрос: хронический лейкоз — болезнь проходит или нет? При переизбытке гранулоцитов, мешающих кровотоку, избыток лейкоцитов и онкоклеток удаляют посредством лейкофареза. Процедура обеспечивает быстрый, но временный эффект.
- Начальной фазы у хронического заболевания может и не быть, в 50% его выявляют по анализу крови по другому поводу. Даже при подтверждении диагноза хроническая болезнь может протекать на моностадии доброкачественно, поскольку опухоль состоит из одного клона клеток.
- На последующей стадии появляются вторичные клоны опухоли. Поликлоновая стадия протекает быстро на фоне увеличения количества бластов. Эту стадию еще называют бластным кризом, поскольку 80% пациентов при этом погибают.
Лейкоз хронический проявляется:
- сплено- и гепатомегалией — увеличиваются в размере печень и селезенка;
- общей анемией с хроническим течением;
- генерализованные поражения лимфоузлов.
Симптомы хронического лейкоза
Хронический миелоидный лейкоз
В начальном периоде хронического миелолейкоза клинические проявления отсутствуют или неспецифичны, гематологические изменения выявляются случайно при исследовании крови. В доклиническом периоде возможно нарастание слабости, адинамии, потливости, субфебрилитета, болей в левом подреберье.
Переход хронического миелоидного лейкоза в развернутую стадию знаменуется прогрессирующей гиперплазией селезенки и печени, анорексией, похуданием, выраженными болями в костях и артралгиями. Характерно образование лейкемических инфильтратов на коже, слизистых полости рта (лейкемический периодонтит), ЖКТ. Геморрагический синдром проявляется гематурией, меноррагией, метроррагией, кровотечениями после экстракции зубов, кровавыми поносами. В случае присоединения вторичной инфекции (пневмонии, туберкулеза, сепсиса и др.) температурная кривая приобретает гектический характер.
Терминальная стадия хронического миелоидного лейкоза протекает с резким обострением всех симптомов и выраженной интоксикацией. В этот период может развиваться плохо поддающееся терапии и угрожающее жизни состояние – бластный криз, когда из-за резкого увеличения количества бластных клеток течение заболевания становится похожим на острый лейкоз. Для бластного криза характерна агрессивная симптоматика: лейкемиды кожи, тяжелые кровотечения, вторичные инфекции, высокая температура, возможен разрыв селезенки.
Хронический лимфолейкоз
Долгое время единственным признаком хронического лимфолейкоза может быть лимфоцитоз до 40-50%, незначительное увеличение одной-двух групп лимфоузлов. В развернутый период лимфаденит принимает генерализованную форму: увеличиваются не только периферические, но и медиастинальные, мезентериальные, забрюшинные узлы. Возникает сплено- и гепатомегалия; возможно сдавление холедоха увеличенными лимфатическими узлами с развитием желтухи, а также верхней полой вены с развитием отеков шеи, лица, рук (синдром ВПВ). Беспокоят упорные оссалгии, кожный зуд, рецидивирующие инфекции.
Тяжесть общего состояния больных хроническим лимфоидным лейкозом обусловлена прогрессированием интоксикации (слабость, потливость, лихорадка, анорексия) и анемического синдрома (головокружение, одышка, сердцебиение, обморочные состояния).
Терминальная стадия хронического лимфоидного лейкоза характеризуется присоединением геморрагического и иммунодефицитного синдромов. В этот период развивается тяжелая интоксикация, возникают кровоизлияния под кожу и слизистые, носовые, десневые, маточные кровотечения.
Классификация лейкозов
Если подтверждены хронические лейкозы — классификация включает две подгруппы:
Миелоидная подгруппа состоит из хронических миелопролиферативных лейкозов:
- миелолейкоза;
- миелоза сублейкемического (остеомиелосклероза, миелофиброза);
- эритремии (истинной полицетемии);
- миеломоноцитарного;
- моноцитарного;
- мегакариоцитарного (идиопатической тромбоцитемии).
Важно. При хроническом миелолейкозе происходит пролиферация стволовой клетки в сопровождении повышения уровня предшественников гранулоцитов, эритроцитов и тромбоцитов.
Лимфоидная подгруппа состоит из лимфопролиферативных лейкозов:
- лимфолейкоза хронического;
- плазмоцитомы (миеломной болезни);
- лимфогранулематоза;
- лимфомы неходжкинской.
Ранее мы уже писали о лейкозе у детей и рекомендовали добавить эту статью в закладки.
Важно. При лимфолейкозе хронической стадии происходит пролиферация малых лимфоцитов: мозга костей, ЛУ, печени, селезенки и периферической крови.
Симптоматика
Опасные симптомы у взрослых проявляются признаками лейкемии: соматическими и гематологическими. Первичные соматические проявления белокровия характерны:
- ощущением постоянного утомления, слабости и недомогания;
- постоянным желанием спать или бессонницей;
- нарушением деятельности мозга: больные жалуются на ухудшение памяти, невозможность сосредоточиться;
- изменением цвета кожи (она становится бледной), долгим заживлением ран, синяков и мелких царапинок, проявлением нагноений;
- кровотечениями из десен и носа;
- ломотой и болями в любом суставе или кости;
- увеличением печени, селезенки и лимфоузлов;
- настырными простудами, обострением хронических форм болезней, как герпес, тонзиллит, бронхит, пиелонефрит;
- снижением веса на фоне отсутствия аппетита.
Гематологические симптомы:
- повышается или понижается СОЭ;
- повышаются лейкоциты и проявляется лейкоцитоз;
- снижается гемоглобин в крови (проявляется анемия).
Осложнения
Иммунодефицит, обусловленный неспособностью функционально незрелых лейкоцитов выполнять свои защитные функции, проявляется синдромом инфекционных осложнений. У больных хроническим лимфолейкозом часты легочные инфекции (бронхиты, бактериальные пневмонии, туберкулезные плевриты), грибковые поражения кожи и слизистых, абсцессы и флегмоны мягких тканей, пиелонефриты, герпетическая инфекция, сепсис.
Нарастают дистрофические изменения внутренних органов, кахексия, почечная недостаточность. Летальный исход при хроническом лимфоидном лейкозе наступает от тяжелых инфекционно-септических осложнений, кровотечений, анемии, истощения. Возможна трансформация хронического лимфолейкоза в острый лейкоз или лимфосаркому (неходжкинскую лимфому).
Лечение хронического лейкоза
На ранней доклинической стадии лечение неэффективно, поэтому больные подлежат динамическому наблюдению. Общережимные мероприятия предполагают исключение физических перегрузок, стрессов, инсоляции, электропроцедур и теплолечения; полноценное витаминизированное питание, длительные прогулки на свежем воздухе.
В развернутом периоде миелолейкоза назначается химиотерапевтическое лечение (бусульфан, митобронитол, гидроксимочевина и др.), при выраженной спленомегалии проводится облучение селезенки. Подобная тактика, хоть и не приводит к полному излечению, но существенно тормозит прогрессирование болезни и позволяет отсрочить наступление бластного криза. Кроме медикаментозной терапии, при хроническом миелоцитарном лейкозе используются процедуры лейкафереза. В ряде случаев излечение достигается с помощью трансплантации костного мозга.
При переходе хронического миелолейкоза в терминальную стадию назначается высокодозная полихимиотерапия. В среднем после установления диагноза больные хроническим миелолейкозом живут 3-5 лет, в отдельных случаях – 10-15 лет. Также проводится цитостатическая терапия (хлорбутин, циклофосфамид), иногда в сочетании со стероидной терапией, облучением лимфоузлов, селезенки, кожи. При значительном увеличении селезенки выполняется спленэктомия. Применяется трансплантация стволовых клеток, однако ее эффективность еще требует подтверждения.
Хронический лейкоз
Лечение
Тактику лечения выбирают, зависимо от группы риска. Пациентов в группе с низким риском наблюдают, а при появлении явных симптомов назначают лечение. Прогноз выживаемости — 20-25 лет.
В группе с промежуточным и высоким риском больным терапию временно не применяют, если отсутствуют симптомы. Далее основным лечением будет являться химиотерапия с применением мощных лекарств. Препараты уничтожают лейкозные клетки, которые быстро и бесконтрольно делятся, нарушая важные этапы цикла. При этом могут повредиться и нормальные клетки.
Лечение лимфобластного лейкоза проводится рядом агентов: L-аспарагиназой или PEG-L- аспарагиназой, Даунорубицином (Дауномицином), Винкристином, Преднизолоном. Из других препаратов — Доксорубицином, Цитарабином, Этопозидом, Дексаметазоном.
Обратите внимание
Применяют Хлорамбуцил, или заменяют его Циклофосфамидом с меньшими побочными эффектами Как рассчитывается для взрослых максимальная доза Дексаметазона при лечении хронических лейкозов?
Дозировку внутривенных струйных или капельных вливаний, инъекций внутримышечных назначает врач. За первые сутки вводят 4-20 мг 3-4 приемами. Курс — 3-5 дней. Для капельного введения пользуются раствором натрия хлорида изотонического или 5%-ного декстрозного раствора.
Если лейкоз хронический, лечение Дексаметазоном в таблетках назначают по 0,5 мг или 1,5 мг с едой. За сутки максимальная доза составляет 15 мг (не более), минимальная — 1 мг. При установлении стабильного состояния дозу снижают до 3 мг/сутки. Детям рассчитывают 83,3-333,3 мкг/кг.
- Эффективно лечение хронического миелоидного лейкоза Мезилатом иматиниба (Гливеком). Хронического лимфолейкоза — Флударабином с Циклофосфамидом.
- Нередко проводят трансплантацию костного мозга в самом начале комплексной терапии для улучшения результатов. При этом проводится химиотерапия и облучение (редко) для уничтожения онкоклеток, а также вливание стволовых клеток для прорастания в костный мозг и вырабатывания нормальных здоровых клеток.
- Проводят радиоиммунотерапию, Т клеточную иммунотерапию для облучения онкоклеток с минимальным повреждением здоровых тканей, для минимилизации токсичности для больного и предотвращения рецидива. Лучевой терапией по спирали вокруг опухоли достигают эффекта и уменьшают травматизацию здоровых клеток, что снижает количество осложнений.
- Для лечения хронического лейкоза необходимо применять комплексную терапию: химиотерапию, операции, радиоиммунотерапию, Т клеточную иммунотерапию, моноклональные антитела и стволовые клетки для трансплантации.
Химиотерапия при онкологии крови
Хроническая лимфоцитарная лейкемия (ХЛЛ) представляет собой один из наиболее распространенных типов лейкемии. В большинстве случаев диагностика осуществляется случайно, когда пациенты сдают кровь, в которой повышен уровень белых кровяных телец. Для определения онкопатологии проводится проточная цитометрия. Пациент проходит ряд исследований, что позволяет диагностировать или отмести вероятность развития онкологии крови.
Показания к проведению химиотерапевтических мероприятий
Основным методом лечения лейкозов становится химиотерапия, но она назначается не всегда. Даже при постановке диагноза лейкемии далеко не всегда сразу требуются курсы химиотерапии. Это связано с тем, что цитостатические медикаменты не оказывают воздействия на клетки на начальных стадиях развития онкологии. В этом случае докторами проводятся другие мероприятия по устранению активности онкоклеток.
Химиотерапия при лейкозах назначается в таких случаях:
-
перед пересадкой костного мозга;
-
при развитии синдрома онкологической интоксикации;
-
при полном поражении гемопоэтических клеток костного мозга, что выражается посредством аутоиммунной анемии, лейкоцитоза, тромбоцитопении, отсутствия ответа на применение глюкокортикостероидов.
Особенности проведения химиотерапии: польза и опасности противоонкологической процедуры
Химиотерапия представляет собой основную методику, которая применяется для лечения онкологии крови разных типов. Схематика реализации процедур, дозировки, длительность проведения курсов приема цитостатических растворов определяются в соответствии с различными факторами, такими как стадия онкопатологии, показания, состояние здоровья пациента, а также другие аспекты.
Особенности химиотерапевтических мероприятий при лейкозе:
-
зачастую процедура реализуется в виде полихимиотерапии, что предусматривает введение пациенту нескольких типов цитостатических медикаментов;
-
при острых формах лейкоза терапия реализуется в условиях стационара, при хронической онкопатологии можно проводить амбулаторное лечение, при котором регулярно проводится забор крови на определение эффективности противоонкологических мероприятий.
Основным преимуществом химиотерапевтического лечения становится уменьшение объема новообразования при условии грамотного проведения курсов лечения, а также соблюдения рекомендаций докторов-онкологов. Поскольку уменьшается размер опухоли кроветворных органов, терапию посредством химиопрепаратов назначают перед пересадкой костного мозга, что может обеспечить более высокую вероятность на полноценное устранение онкологии.
Разновидности лечения посредством химиопрепаратов
Химиотерапия предусматривает несколько методик, в соответствии с которыми реализуется лечение, устранение опухолей:
-
Пероральное употребление медикаментов. Метод применяется при хронической лейкемии, подходит для лечения дома, а также реализуется в стационаре.
-
Внутривенное введение медикаментов. Мероприятия проводятся как в стационаре, так и амбулаторно.
-
Интратекальная химиотерапия. Назначается при нахождении мутировавших клеток в спинномозговой жидкости. Медикаменты вводятся в позвоночный столб.
-
Посредством специализированного катетера. Медикаменты вводятся в шейную, грудную артерию посредством специальной трубки. Оная располагается в артерии до конца курса терапии. Такой метод позволяет сократить травмирование вен частыми уколами, позволяет обеспечить регулярное поступление цитостатических растворов.
-
Посредством резервуара Оммайя. Специализированный катетер устанавливается под кожу головы, находится там в течение всего курса. Метод в основном применяется для детей с лейкозом.
Подбор методики, посредством которой будет реализоваться химиотерапия, регулируется особенностями организма, стадией онкопатологии и другими аспектами. Доктор основывается на результатах диагностических мероприятий, которые позволяют определить онкообразование крови, подбирает необходимые медикаменты, методику введения, дозировку цитостатических растворов, схематику и курс лечения онкологии.
Особенности реализации химио-иммунной терапии
За последние 20 лет медицина достигла весомых результатов в понимании развития онкогематологических патологий. В ходе проведения множества исследований удалось продемонстрировать эффективность химио-иммунной терапии, подходящей для лечения первой линии онкопатологии. Такой метод назначается тем пациентам, кому необходимо лечение, как говорилось выше, есть стадии, когда химиотерапия не проводится по причине отсутствия воздействия на онкоклетки.
Данный современный метод предусматривает введение пациенту трех типов препаратов.
К ним относятся:
-
антагонист пуринов;
-
алкилирующий раствор;
-
моноклональное антитело анти-CD20.
Такие медикаменты в необходимом сочетании позволяют успешно осуществлять лечение первой линии онкологии. Они назначаются пациентам с ХЛЛ.
Однако помимо устранения онкологических клеток такая терапия также предусматривает воздействие на остальные системы организма. Поэтому методика не подходит для пожилых людей, пациентов с нарушениями функционирования почек и других органов. При мутациях или аномалиях в хромосомах, таких как делеция короткого плеча 17 хромосомы, у пациента отсутствует реакция на данные типы медикаментов. Поэтому проводится разработка более универсальных способов борьбы с раком крови.
Современные медикаменты для терапии онкопатологии крови
В ходе проведения новых научных исследований были разработаны инновационные схемы терапии лейкемии. Специалисты говорят о том, что развитие онкопатологии регулируется методом передачи сигнала B-клеточных рецепторов, так называемого BCR-пути. Медики сфокусированы на проработке методик, которые направлены на ингибирование путей передачи сигнала.
К таким ингибиторам относятся препараты таких типов:
-
тирозинкиназы Брутона;
-
фосфоинозитид-3-киназы, CAL-101;
-
протеинкиназы B.
Такие препараты в ходе клинических исследований показали эффективные результаты в терапии рецидивирующей, рефракторной ХЛЛ. Поэтому данная схема на сегодняшний день внедряется в сегмент лечения онкопатологий крови.
Клинические испытания инновационных медикаментов
На сегодняшний день планируется реализация множества исследований, которые предусматривают изучение аспектов применения различных терапевтических методик, в том числе протеинкиназы B.
Одно из таких исследований направлено на сравнение эффективности использования «ибрутиниб + ритуксимаб» со стандартной схемой лечения «FCR», которая назначается пациентов младшей возрастной группы. В ходе мероприятий необходимо определить, какая техника станет более эффективной, универсальной в применении для пациентов с ХЛЛ.
Второе исследование реализуется для сравнения эффективности применения комбинации двух данных препаратов с традиционной химио-иммунотерапии, где используются «бендамустин-ритуксимаб». Исследование направлено на определение влияния таких комплексов препаратов при терапии пациентов пожилого возраста.
На сегодняшний день разрабатывается множество современных методик лечения онкопатологии, таких как терапия посредством T-клеток. Особенностью такого способа лечения становится использование собственных T-клеток пациента, модифицированных с применением химерного антигенного рецептора. На данный момент результаты такой методики предусматривают высокую эффективность.
Изучение аспектов онкопатологии на данный момент проводится максимально тщательно и внимательно. Сегмент онкогематологии стабильно развивается, что позволяет говорить об инновациях в разработке стратегии терапии лейкемии.
Риски при проведении химиотерапии при онкопатологии крови
Основным типом лечения онкопатологии крови становится химиотерапия. Она позволяет остановить развитие мутировавших клеток, а также уничтожить малигнизировавшие гемоцитобласты. Применение цитостатиков показывает высокую эффективность в борьбе с лейкозами.
Хотя существуют определенные риски использования данной методики, она активно применяется в гематоонкологии, так как альтернативных методов устранения онкопатологии крови на данный момент не разработано.
Наиболее серьезным риском при применении химиотерапии становится устранение не только патогенных бластов, но также здоровых кровяных клеток.
При устранении нормальных кровяных клеток возникают другие риски для организма, такие как:
-
наличие в кровеносных сосудах тромбов, которые могут оторваться и привести к смерти человека;
-
из-за потери лейкоцитов организм больше подвержен возникновению инфекционных недугов;
-
возникновение геморрагических осложнений, таких как внутренние кровотечения.
Применение химиотерапии для лечения лейкозов на различных стадиях
Важным аспектом при терапии онкопатологий становится грамотный подход к составлению стратегии лечения. Оный регулируется различными аспектами, в том числе стадией развития рака крови. Важно отметить, что не всегда актуально назначение цитостатических медикаментов, так как нет исследовательских данных об эффективности в устранении мутировавших элементов.
Методики и цитостатики подбираются в соответствии со стадией развития онкопатологии:
1. Начальная. На первой стадии химиопрепараты зачастую не назначаются, так как нет данных о пользе терапии посредством оных.
2. Развернутая. Пациентам назначают основные химиотерапевтические курсы, призванные нормализовать состояние здоровья, самочувствие, остановить процессы развития онкологии, перевести оную в стадию ремиссии, устранить онкопатологию.
3. Терминальная. Проводится поддерживающая терапия, паллиативная помощь, реализуемая посредством специализированных химиопрепаратов, позволяющих нормализовать состояние пациента, устранить негативные воздействия, такие как болевые ощущения и прочее.
Химиотерапевтические процедуры реализуются после перехода онкопатологии в стадию бластного криза. Лечение зачастую проводится в течение двух месяцев, что позволяет достичь длительной ремиссии онкологии.
Осложнения, побочные эффекты после проведения химиотерапии при онкопатологиях крови
Конечно же, для устранения онкологических патологий крови применяются достаточно мощные химиопрепараты, которые воздействуют на мутировавшие, а также здоровые клетки. Такой аспект предусматривает возникновение побочных явлений, которые устраняются посредством правильно подобранных медикаментов, а также соблюдения рекомендаций специалистов.
Осложнения при проведении химиотерапевтических мероприятий при борьбе с онкологией крови:
-
Цитостатики негативно воздействуют на функционирование эритроцитов, лейкоцитов, тромбоцитов, уменьшая их количество, скорость развития. Это может приводить к таким недугам, как лейкопения, тромбоцитопения, анемия.
-
Влияние на клеточные элементы, из которых состоит структура слизистой ткани пищеварительных органов, приводит к возникновению на губах, в ротовой полости язвочек, нарушению аппетита, тошноте, рвоте, постоянной диарее.
-
Цитостатики негативно воздействуют на волосяные луковицы, что приводит к потере волос, но после прекращения химиотерапевтических курсов они восстанавливаются.
Опасным для мужчин побочным эффектом проведения химиотерапии становится бесплодие. Поэтому, если пациент находится в детородном возрасте, врачи рекомендуют ему сдать для замораживания семенную жидкость. У женщин, которые проходят химиотерапевтические курсы, может возникнуть аменорея, предусматривающая сбои менструации, признаки климакса, внезапные приливы. Зачастую побочные эффекты устраняются при прекращении химиотерапевтических курсов, однако есть и те, которые сохраняются, например, мужское бесплодие.
Видео

Химиотерапия и еда #5. Вопросы и ответыВам было полезно это видео? 60 17 
Лимфобластный острый лейкоз
Этот вид лейкоза наиболее часто встречается у детей и юношей. Острый лимфобластный лейкоз характеризуется нарушением кроветворения. Вырабатывается излишнее количество патологически измененных незрелых клеток — бластов. Они предшествуют появлению лимфоцитов. Бласты начинают стремительно размножаться. Они скапливаются в лимфатических узлах и селезенке, препятствуя образованию и нормальной работе обычных кровяных клеток.
Болезнь начинается с продромального (скрытого) периода. Он может продолжаться от одной недели до нескольких месяцев. У заболевшего человека нет определенных жалоб. Он просто испытывает постоянное чувство усталости. У него появляется недомогание из-за повышенной до 37,6° температуры. Некоторые замечают, что у них увеличились лимфатические узлы в зоне шеи, подмышек, паха. Отмечаются незначительные боли в костях. Но при этом человек продолжает выполнять свои трудовые обязанности. Через какое-то время (у всех оно разное) наступает период ярко выраженных проявлений. Он возникает внезапно, с резким усилением всех проявлений. При этом возможны различные варианты острой лейкемии, на возникновение которых указывают следующие симптомы острого лейкоза:
- Ангинозные (язвенно-некротические), сопровождающиеся ангиной в тяжелой форме. Это — одно из самых опасных проявлений при злокачественном заболевании.
- Анемические. При этом проявлении начинает прогрессировать анемия гипохромного характера. Количество лейкоцитов в крови резко возрастает (с нескольких сотен в одном мм³ до нескольких сот тысяч на один мм³). О белокровии свидетельствует то, что более 90% крови состоит из клеток-родоначальников: лимфобластов, гемогистобластов, миелобластов, гемоцитобластов. Клетки, от которых зависит переход к созревшим нейтрофилам (юные, миелоциты, промиэлоциты) отсутствуют. В результате, число моноцитов и лимфоцитов снижается до 1%. Понижено и количество тромбоцитов.
Гипохромная анемия при лейкозе
- Гемморагические в виде кровоизлияний на слизистую, открытые участки кожи. Возникают истечения крови из десен и носа, возможны маточные, почечные, желудочные и кишечные кровотечения. В последней фазе могут возникнуть плевриты и пневмонии с выделением геморрагического экссудата.
- Спленомегалические — характерное увеличение селезенки, вызываемое повышенным разрушением мутированных лейкоцитов. При этом больной испытывает чувство тяжести в области живота с левой стороны.
- Нередки случаи, когда лейкемический инфильтрат проникает в кости ребер, ключицы, черепа и т.д. Он может поражать костные ткани глазной впадины. Эта форма острого лейкоза носит название хлорлейкемии.
Клинические проявления могут сочетать в себе различные симптомы. Так, например, острый миелобластный лейкоз редко сопровождается увеличением лимфатических узлов. Это не типично и для острого лимфобластного лейкоза. Лимфатические узлы приобретают повышенную чувствительность только при язвенно-некротических проявлениях хронического лимфобластного лейкоза. Но все формы заболевания характеризуются тем, что селезенка приобретает большие размеры, снижается артериальное давление, учащается пульс.
Острый лейкоз в детском возрасте
Острая лейкемия наиболее часто поражает детские организмы. Самый высокий процент заболевания — в возрасте от трех до шести лет. Острый лейкоз у детей проявляется следующими симптомами:
- Селезенка и печень — увеличены, поэтому ребенок имеет большой живот.
- Размеры лимфатических узлов также превышают норму. Если увеличенные узлы расположены в зоне грудной клетки, ребенка мучает сухой, изнуряющий кашель, при ходьбе возникает одышка.
- При поражении мезентеральных узлов появляются боли в области живота и голеней.
- Отмечается умеренная лейкопения и нормохромная анемия.
- Ребенок быстро устает, кожные покровы — бледные.
- Ярко выражены симптомы ОРВИ с повышенной температурой, которые могут сопровождаться рвотой, сильной головной болью. Нередко возникают припадки.
- Если лейкоз достиг спинного и головного мозга, то ребенок может терять равновесие во время ходьбы и часто падать.
Лечение острой лейкемии
Лечение острого лейкоза проводится в три этапа:
- Этап 1. Курс интенсивной терапии (индукции), направленный на снижение в костном мозге количества бластных клеток до 5% . При этом в обычном кровотоке они должны отсутствовать полностью. Это достигается химиотерапией с использованием многокомпонентных препаратов-цитостатиков. Исходя из диагноза, могут быть использованы также антрациклины, гормоны-глюкокортикостероиды и прочие препараты. Интенсивная терапия дает ремиссию у детей — в 95 случаях из 100, у взрослых — в 75%.
- Этап 2. Закрепление ремиссии (консолидация). Проводится с целью избежать вероятности возникновения рецидива. Этот этап может продолжаться от четырех до шести месяцев. При его проведении обязателен тщательный контроль гематолога. Лечение проводится в клинических условиях или в стационаре дневного пребывания. Используются химиотерапевтические препараты (6-меркаптопурин, метотрексат, преднизалон и др.), которые вводятся внутривенно.
- Этап 3. Поддерживающая терапия. Это лечение продолжается в течение двух-трех лет, в домашних условиях. Используются 6-меркаптопурин и метотрексат в виде таблеток. Пациент находится на диспансерном гематологическом учете. Он должен периодически (дату посещений назначает врач) проходить обследование, с целью контроля качества состава крови
При невозможности проведения химиотерапии по причине тяжелого осложнения инфекционного характера, острый лейкоз крови лечится переливанием донорской эритроцитарной массы — от 100 до 200 мл трижды через два-три-пять дней. В критических случаях проводится трансплантация костного мозга или стволовых клеток.
Многие пытаются лечить лейкоз народными и гомеопатическими средствами. Они вполне допустимы при хронических формах заболевания, в качестве дополнительной общеукрепляющей терапии. Но при остром лейкозе, чем быстрее будет проведена интенсивная медикаментозная терапия, тем выше шанс на ремиссию и благоприятнее прогноз.
Прогноз
Если начало лечения сильно запоздало, то смерть больного белокровием может наступить в течение нескольких недель.Этим опасна острая форма. Однако современные лечебные методики обеспечивают высокий процент улучшения состояния больного. При этом у 40% взрослых людей достигается стойкая ремиссия, с отсутствием рецидивов более 5-7 лет. Прогноз при остром лейкозе у детей — более благоприятный. Улучшение состояния в возрасте до 15 лет составляет 94%. У подростков старше 15-летнего возраста эта цифра немного ниже — всего 80%. Выздоровление детей наступает в 50 случаях из 100.
Неблагоприятный прогноз возможен у грудных детей (до года) и достигших десятилетнего возраста (и старше) в следующих случаях:
- Большая степень распространения болезни на момент точного диагностирования.
- Сильное увеличение селезенки.
- Процесс достиг узлов средостения.
- Нарушена работа центральной нервной системы.
Видео: мини-лекция об острых лейкозах
Хронический лимфобластный лейкоз
Хронический лейкоз делится на два вида: лимфобластный (лимфолейкоз, лимфатическая лейкемия) и миелобластный (миелолейкоз). Они имеют различные симптомы. В связи с этим для каждого из них требуется конкретная методика лечения.
Лимфатическая лейкемия
Для лимфатической лейкемии характерны следующие симптомы:
- Потеря аппетита, резкое похудение. Слабость, головокружение, сильные головные боли. Усиление потоотделения.
- Увеличение лимфатических узлов (от размера с небольшую горошину до куриного яйца). Они не связаны с кожным покровом и легко перекатываются при пальпации. Их можно прощупать в области паха, на шее, подмышками, иногда в полости живота.
- При увеличении лимфатических узлов средостения, происходит сдавливание вены и возникает отек лица, шеи, рук. Возможно их посинение.
- Увеличенная селезенка выступает на 2-6 см из-под ребер. Примерно на столько же выходит за края ребер и увеличенная печень.
- Наблюдается частое сердцебиение и нарушение сна. Прогрессируя, хронический лимфобластный лейкоз вызывает у мужчин снижение половой функции, у женщин — аменорею.
Анализ крови при таком лейкозе показывает, что в лейкоцитарной формуле резко увеличено количество лимфоцитов. Оно составляет от 80 до 95 % . Количество лейкоцитов может достигать 400 000 в 1 мм³. Кровяные пластинки — в норме (или немного занижены). Количество гемоглобина и эритроцитов — значительно снижено. Хроническое течение болезни может быть растянуто на период от трех до шести-семи лет.
Лечение лимфолейкоза
Особенность хронического лейкоза любого вида в том, что он может протекать годами, сохраняя при этом стабильность. В этом случае, лечение лейкоза в стационаре можно и не проводить, просто периодически проверять состояние крови, при необходимости, заниматься укрепляющей терапией в домашних условиях. Главное соблюдать все предписания врача и правильно питаться. Регулярное диспансерное наблюдение — это возможность избежать тяжелого и небезопасного курса интенсивной терапии.
Фото: повышенное число лейкоцитов в крови (в данном случае – лимфоцитов) при лекозе
Если наблюдается резкий рост лейкоцитов в крови и состояние больного ухудшается, то возникает необходимость проведения химиотерапии с использованием препаратов Хлорамбуцил (Лейкеран), Циклофосфан и др. В лечебный курс включены также антитела-моноклоны Кэмпас и Ритуксимаб.
Единственный способ, который дает возможность полностью вылечить хронический лимфолейкоз — трансплантация костного мозга. Однако эта процедура является очень токсичной. Ее применяют в редких случаях, например, для людей в молодом возрасте, если в качестве донора выступают сестра или брат пациента. Необходимо отметить, что полное выздоровление дает исключительно аллогенная (от другого человека) пересадка костного мозга при лейкозе. Этот метод используется при устранении рецидивов, которые, как правило, протекают намного тяжелее и труднее поддаются лечению.
Видео: о течении и прогнозе при хроническом лимфобластном лейкозе
Хронический миелобластный лейкоз
Для миелобластного хронического лейкоза характерно постепенное развитие болезни. При этом наблюдаются следующие признаки:
- Снижение веса, головокружения и слабость, повышение температуры и повышенное выделение пота.
- При этой форме заболевания нередко отмечаются десневые и носовые кровотечения, бледность кожных покровов.
- Начинают болеть кости.
- Лимфатические узлы, как правило, не увеличены.
- Селезенка значительно превышает свои нормальные размеры и занимает практически всю половину внутренней полости живота с левой стороны. Печень также имеет увеличенные размеры.
Хронический миелобластный лейкоз характеризуется увеличенным количеством лейкоцитов — до 500000 в 1 мм³, пониженным гемоглобином и сниженным количеством эритроцитов. Болезнь развивается в течение двух-пяти лет.
Лечение миелоза
Лечебная терапия хронического миелобластного лейкоза выбирается в зависимости от стадии развития заболевания. Если оно находится в стабильном состоянии, то проводится только общеукрепляющая терапия. Пациенту рекомендуется полноценное питание и регулярное диспансерное обследование. Курс общеукрепляющей терапии проводится препаратом Миелосан.
Если лейкоциты начали усиленно размножаться, и их количество значительно превысило норму, проводится лучевая терапия. Она направлена на облучение селезенки. В качестве первичного лечения используется монохимиотерапия (лечение препаратами Миелобромол, Допан, Гексафосфамид). Они вводятся внутривенно. Хороший эффект дает полихимиотерапия по одной из программ ЦВАМП или АВАМП. Самым эффективным лечением лейкоза на сегодняшний день остается трансплантация костного мозга и стволовых клеток.
Ювенальный миеломоноцитарный лейкоз
Дети в возрасте от двух до четырех лет часто подвергаются особой форме хронической лейкемии, которая называется ювенальный миеломоноцитарный лейкоз. Он относится к наиболее редким видам белокровия. Чаще всего им заболевают мальчики. Причиной его возникновения считаются наследственные заболевания: синдром Нунан и нейрофиброматоз I типа.
На развитие заболевания указывают:
- Анемия (бледность кожных покровов, повышенная утомляемость);
- Тромбоцитопения, проявляющаяся носовыми и десневыми кровотечениями;
- Ребенок не набирает веса, отстает в росте.
В отличие от всех других видов лейкемии, эта разновидность возникает внезапно и требует незамедлительного медицинского вмешательства. Миеломоноцитарный ювенальный лейкоз практически не лечится обычными терапевтическими средствами. Единственный способ, дающий надежду на выздоровление, — это аллогенная пересадка костного мозга, которую желательно провести в максимально короткие сроки после диагностирования. Перед проведением этой процедуры ребенок проходит курс химиотерапии. В отдельных случаях возникает необходимость в спленэктомии.
Видео: лекция о хроническом миелолейкозе
Миелоидный нелимфобластный лейкоз
Родоначальниками клеток крови, которые образуются в костном мозге, являются стволовые клетки. При определенных условиях, процесс созревания стволовых клеток нарушается. Они начинают бесконтрольное деление. Этот процесс носит название миелоидный лейкоз. Чаще всего этому заболеванию подвержены взрослые люди. У детей он встречается крайне редко. Причиной миелоидного лейкоза является хромосомальный дефект (мутация одной хромосомы), который носит название «филадельфийская Rh-хромосома».
Болезнь протекает медленно. Симптомы выражены неясно. Чаще всего заболевание диагностируется случайно, когда анализ крови проводится во время очередного профосмотра и пр. Если возникло подозрение на лейкоз у взрослых, то выдается направление на проведение биопсического исследования костного мозга.
Различают несколько стадий болезни:
- Стабильная (хроническая). На этой стадии в костном мозге и общем кровотоке количество бластных клеток не превышает 5%. В большинстве случаев больному не требуется госпитализации. Он может продолжать работать, проводя в домашних условиях поддерживающее лечение противораковыми препаратами в виде таблеток.
- Ускорение развития болезни, во время которого количество бластных клеток возрастает до 30%. Симптомы проявляются в виде повышенной утомляемости. У больного возникают носовые и десневые кровотечения. Лечение проводится в условиях стационара, внутривенным введением противораковых препаратов.
- Бластный криз. Наступление этой стадии характеризуется резким увеличением бластных клеток. Для их уничтожения требуется интенсивная терапия.
После проведенного лечения наблюдается ремиссия — период, во время которого количество бластных клеток возвращается к норме. PCR-диагностика показывает, что «филадельфийской» хромосомы больше не существует.
Большинство видов хронического лейкоза настоящее время успешно лечатся. Для этого группой экспертов из Израиля, США, России и Германии были разработаны специальные протоколы (программы) лечения, включающие лучевую терапию, химиотерапевтическое лечение, лечение стволовыми клетками и пересадкой костного мозга. Люди, которым поставлен диагноз лейкоз хронический, могут жить достаточно долго. А вот при остром лейкозе живут очень мало. Но и в этом случае все зависит от того, когда начат лечебный курс, его эффективности, индивидуальных особенностей организма и прочих факторов. Немало случаев, когда люди «сгорали» за несколько недель. В последние годы, при правильном, своевременно проведенном лечении и последующей поддерживающей терапии, срок жизни при острой форме лейкоза увеличивается.
Видео: лекция о миелоидном лейкозе у детей
Волосатоклеточный лимфоцитарный лейкоз
Онкологическое заболевание крови, при развитии которого костный мозг производит чрезмерное количество лимфоцитарных клеток, называется волосатоклеточный лейкоз. Оно возникает в очень редких случаях. Для него характерно медленное развитие и течение болезни. Лейкозные клетки при этом заболевании при многократном увеличении имеют вид небольших телец, обросших “волосами”. Отсюда и название заболевания. Встречается эта форма лейкоза в основном у мужчин пожилого возраста (после 50 лет). Согласно статистике, женщины составляют только 25% общего числа заболевших.
Различают три вида волосатоклеточного лейкоза: рефракторный, прогрессирующий и нелеченный. Прогрессирующая и нелеченная формы — наиболее распространенные, так как основные симптомы заболевания, большинство больных связывают с признаками наступающей старости. По этой причине они обращаются к врачу с большим опозданием, когда болезнь уже прогрессирует. Рефракторная форма волосатоклеточного лейкоза является самой сложной. Она возникает, как рецидив после ремиссии и практически не поддается лечению.
Лейкоцит с “волосками” при волосатоклеточном лейкозе
Симптомы этого заболевания не отличаются от других разновидностей лейкоза. Выявить эту форму можно только проведя биопсию, анализ крови, иммунофенотипирование, компьютерную томографию и аспирацию костного мозга. Анализ крови при лейкозе показывает, что лейкоциты в десятки (в сотни) раз превышают норму. При этом количество тромбоцитов и эритроцитов, а также гемоглобин снижаются до минимума. Все это является критериями, которые свойственны данному заболеванию.
Лечение включает:
- Химиотерапевтические процедуры с использованием кладрибина и пентосатина (противораковых препаратов);
- Биологическую терапию (иммунотерапию) препаратами Интерферон альфа и Ритуксимаб;
- Хирургический метод (спленэктомия) — иссечение селезенки;
- Пересадку стволовых клеток;
- Общеукрепляющую терапию.
Видео: телепрограмма о лейкозах
Похожие новости:
Что это за болезнь лейкемия и каковы его причины
Первые симптомы лейкоза у детей
Лимфоциты в крови: норма у взрослых и детей, причины повышения и пониженияКомментариев: 0 
© 2023 clinic-a-plus.ru Все права защищены. Лицензия: ЛО-69-01-000980 от 14.02.2013
тел: +7 (4822) 43-12-22
адрес: Тверь, улица 15 лет Октября, 12
Наш сайт использует файлы cookies для улучшения сервиса и актуализации контента. Оставаясь на сайте Вы принимаете условия обрабтки данных.
Рак крови у детей

Лейкемия поражает также и детей. В соответствии со статистическими данными, с ним сталкиваются в возрасте от двух до пяти лет и в основном раком крови болеют мальчики (более 60% случаев в детском возрасте).
Причины и симптоматика
Главными причинами, по которым в столь раннем возрасте проявляется рак крови, следует считать два фактора:
- Воздействие радиации, а также облучение матери в какой-либо из периодов беременности;
- Дисфункция генетического характера (наследственный фактор).
Проявления болезни у детей аналогичны тем, с которыми сталкиваются взрослые:
- Болезненные ощущения в костях и суставах;
- Общее ощущение слабости и сонливости;
- Изменение размеров определенных органов (печени и селезенки), а также лимфоузлов.
- Сопутствующими симптомами следует считать то, что ребенок не хочет вот что-либо играть, у него частично или полностью пропадает аппетит, в результате этого достаточно серьезно уменьшается индекс тела.
- Самым ранним признаком лейкемии у детей может оказаться ангина. Нередко отмечаются незначительные высыпания на кожном покрове и увеличенная степень кровоточивости.
Формы заболевания
Заболевание представленным типом онкологии у детей определяется двумя формами – острой и хронической. Характеристику недуга возможно определить не продолжительностью проявлений клинического характера, а строением клеток злокачественного образования. Острая форма лейкоза в детском возрасте определяется присутствием таких клеток в клеточном субстрате, которые ещё не успели созреть. Хроническая же форма проявляется в наличии зрелых образований в клетках опухоли.
Нередко у детей диагностируют форму, известную как «нейролейкоз». На её наличие в детском организме наиболее часто указывают симптомы неврологического характера (нарушение в деятельности мозговых оболочек или тканей мозга), внезапные головокружения, мигрени. Формируется представленная категория лейкемии исключительно при повторных случаях образования недуга.
При таком варианте развития событий, специалисты применяют новые комбинации препаратов, потому что пролечить ребенка с подобным заболеванием достаточно проблематично.
Лечение рака крови у ребенка
Для того, чтобы вылечить рак крови ребенка, применяются те же методы, что и в случае со взрослыми: химиотерапия и пересадка костного мозга. Результат после проведения химической терапии в детском возрасте часто оказывается лучшим, чем это может быть у взрослых.
Подобный эффект связан с тем, что организм ребенка намного лучше и быстрее приходит в норму после осуществления лечебного курса. В случае пересадки костного мозга донорами практически всегда оказываются близкие родственники ребенка – братья или сестры.
В процессе диагностирования рака крови у ребенка желательно осуществить переливание крови. Это связано с тем, что у больного ребенка мозг костного типа перестает разрабатывать любые типы клеток. В том случае, если не осуществить переливание, ребенок может скончаться от всевозможных простых инфекций и самых незначительных выделений крови.
Профилактика рака крови в домашних условиях
Каких-то особых мер профилактики лейкозов на сегодняшний день не существует. Поэтому рекомендации онкологов сводятся к общим для всех видов рака правилам – вести здоровый образ жизни и избегать стрессов. При наличии наследственной предрасположенности к злокачественным опухолям, врачи рекомендуют проводить диагностику на 5 лет раньше, что это заболевание обнаружили у родственника.
Онкологические заболевания системы кроветворения – это одно из самых непредсказуемых заболеваний, поэтому лучший способ предотвратить его – проходить обследования хотя бы раз в полгода и вести здоровый образ жизни.
- https://clinic-a-plus.ru/articles/gematologiya/2127-leykoz-leykemiya-vidy-priznaki-prognozy-lechenie-prichiny.html
- https://gb12-barnaul.ru/blog/onkologicheskie-zabolevanija-krovi/
- https://www.dramedical.ru/onkologiya/lejkemiya
- https://interoncocenter.com/rak-krovi.html
- https://www.KrasotaiMedicina.ru/diseases/hematologic/acute-leukemia
- https://onco-life.ru/ob-onkologii/lechenie/diagnoz-ot-a-ya/pamyatki/post/ostrye-lejkozy
- https://inuclear.ru/zabolevanija/ostryy-leykoz/
- https://gorzdrav.org.ru/rakovye-zabolevaniya/zlokachestvennye-opuholi/3178-hronicheskiy-leykoz-chem-otlichaetsya-ot-ostrogo-simptomy-zabolevaniya-i-profilaktika-diagnostika-i-metody-lecheniya-raka-krovi.html
- https://www.KrasotaiMedicina.ru/diseases/hematologic/chronic-leukemia
- https://vrachonkolog.msk.ru/articles-services/khimioterapiya-pri-onkologii-krovi/
- https://gb12-barnaul.ru/blog/rak-krovi-simptomy-i-priznaki-u-muzhchin/