Содержание
- 1 Что такое рак крови?
- 2 Причины опухолей крови
- 3 Причины возникновения
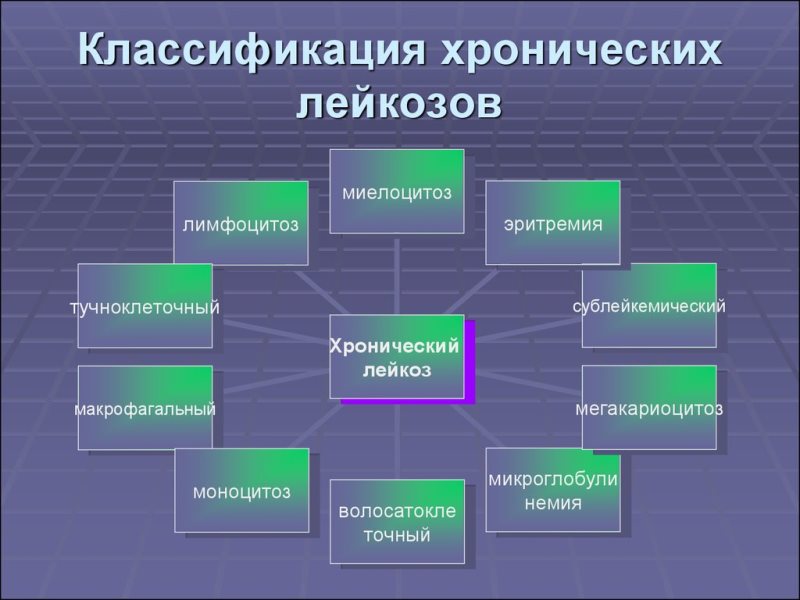
- 4 Виды рака крови
- 5 РАК КРОВИ. СТАДИИ.
- 6 Видео: базовое о лейкозах
- 7 Причины возникновения белокровия
- 8 Этиология и патогенез
- 9 Острый лимфобластный лейкоз
- 10 Хронический лимфолейкоз (ХЛЛ)
- 11 Хронический миелоидный или миелогенный лейкоз (ХМЛ)
- 12 Ювенальный миеломоноцитарный лейкоз
- 13 Хронический миелоцитарный лейкоз
- 14 Диагностика хронического миелоцитарного лейкоза
- 15 Лечение хронического миелоцитарного лейкоза
- 16 Хронический моноцитарный лейкоз
- 17 Диагностика хронического моноцитарного лейкоза
- 18 Лечение хронического моноцитарного лейкоза
- 19 Миелоидный нелимфобластный лейкоз
- 20 Волосатоклеточный лимфоцитарный лейкоз
- 21 Осложнения лейкоза
- 22 Профилактика и рекомендации
- 23 Частые вопросы
Что такое рак крови?
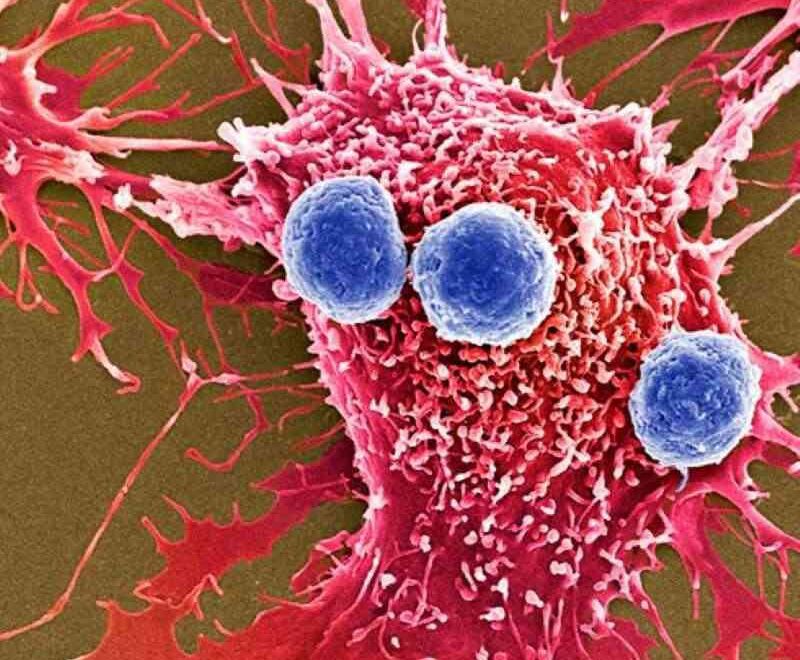
На самом деле такого диагноза нет! Под ним подразумевают целую группу разных видов лейкозов – заболеваний кровеносной системы. При них нарушается нормальная выработка, созревания и дифференциация клеток крови, что увеличивает количество незрелых лейкоцитов в костном мозге и в крови. Атипичные кровяные клетки активно размножаются, растут и живут дольше других клеток, что приводит к нарушению работы нервной и лимфатической систем, печени и селезенки.
Болезнь также встречается под названиями белокровие, лейкемия или лейкоз.
Причины опухолей крови
На сегодняшний день нет конкретной установленной причины для развития рака крови. Но есть определенные факторы риска, которые существенно повышают вероятность их возникновения. Среди возможных влияний, провоцирующих мутации кроветворных клеток выделяют:
- различные виды ионизирующих излучений;
- наличие наследственных патологий;
- влияние канцерогенов химического происхождения, включая некоторые виды лекарств;
- воздействие вирусов (Эпштейн-Барр либо Т-лимфотропные генерации вирусов).
Причины возникновения
Ученые, медики до сих пор спорят, что именно влияет на возникновение раковых и злокачественных клеток. Но большинство докторов уже на пути открытия, так как большинство считают, что как острая, так и хроническая форма лейкоза возникает в результате патологии на уровне хромосом внутри клеток.
Недавно ученые открыли так называемую «филадельфийскую хромосому», которая находится в костном мозге и может привести к раку крови — мутации клеток красного костного мозга. Но как показали исследования, данная хромосома становится приобретенной в течение жизни человека, то есть ее нельзя получить от родителей.
Острый миелобластный лейкоз появляется у людей с синдромами Блума, Дауна, при Анемии Фанкони и у пациентов с синдромом Вискотта-Олдрича. Давайте поподробнее рассмотрим все остальные факторы, которые могут влиять на возникновение этой болезни:
- Курение. Дым от сигарет содержит в себе огромное количество химических реагентов, которые напрямую влияют на клетки крови при вдыхании.
- Алкоголь и питание. Один из эндогенных факторов, которые влияют на весь организм и на каждую клетку. У людей с плохим питание и проблемами с алкоголем риск возникновения рака любого класса, повышается в полтора раза.
- Работа с опасными химическими реагентами. У людей, которые работают на заводе, в лабораториях, с пластиком, бензином или другими нефтяными продуктами, шанс заболеть увеличивается.
- Химиотерапия и Радиотерапия. Бывает, что при лечении опухоли возникают осложнения и появляется другой рак.
- Иммунный дефицит. Любые болезни, которые ослабляют иммунитет, могут привести к раку.
- Генетика. У детей, чьи родители болели лейкозом, шанс заболеть выше чем у обычного ребенка. Таких людей обычно вносят в группу риска, и они должны ежегодно проходить необходимые обследования.
Если говорить проще, то сначала происходит какое-то внешнее или внутреннее воздействие на клетку. Потом внутри на хромосомном уровне, она меняется и мутируют. После деления этой клетки, их становится больше. При мутации программа деления ломается, сами клеточки начинают делиться быстрее. Так же ломается программа cмepти, и в итоге они становятся бесcмepтными. И все это происходит в тканях в красном костном мозге, которые воспроизводит клетки крови.
В итоге сама опухоль начинает выpaбатывать недоразвитые лейкоциты, которые просто заполняют всю кровь. Они мешают работе эритроцитов и тромбоцитов. А позже красных кровяных клеток становится в разы меньше.
Симптоматика в первую очередь зависит от вида лейкоза и стадии самого рака. Понятно, что на более поздних стадиях симптомы более яркие и проявляются сильнее. Плюс могут появляться и другие симптомы болезни. Общие признаки лейкоза у взрослых:
- Боли в костях и мышцах.
- Лимфатические узлы по всему телу сильно увеличиваются и при надавливании болят.
- Больной чаще начинает болеть обычным простудными, вирусными заболеваниями — из-за ухудшения состояния иммунной системы.
- Из-за поражения инфекциями — повышенная температура, появляется озноб.
- Резкая потеря веса до 10-15 кг у взрослого.
- Потеря аппетита.
- Слабость и быстрая усталость.
- Постоянно хочется спать.
- Кровотечения долго не останавливаются и раны на теле плохо заживают.
- Боли в ногах.
- Синяки на теле.
- У взрослых женщин могут появляться кровотечения из влагалища.
Первые симптомы
Проблема в том, что на начальном этапе болезнь слабо себя проявляет, а больной думает, что это обычная болезнь. Из-за чего идет потеря времени. Первые симптомы лейкоза у взрослых:
- Увеличение размеров печени и селезенки.
- Можно заметить небольшое вздутие живота.
- Появление сыпи, красных пятен на теле.
- Могут появляться кровоподтеки.
- Симптоматика схожа с простудой.
- Небольшое головокружение.
- Боли в суставах.
- Общее недомогание.
Первые признаки лейкоза не такие яркие, поэтому в первую очередь нужно обратить внимание на резкий упадок иммунитета и частые болезни. Больной может заболеть, вылечиться, а через пару дней опять начать болеть. Связано это с тем, что в крови много незрелых лейкоцитов-мутантов, которые не выполняют свою функцию.
Понижение количества тромбоцитов приводит к кровоточивости, сыпи, на кожных покровах появляются звездочки или подкожных кровотечений. У острой формы лейкоза сначала появляется озноб, повышение температуры, а после начинают болеть кости и мышцы.
Симптомы острого лейкоза
Острый лейкоз обычно протекает стремительно и агрессивно. Зачастую до 4 стадии болезнь может развиться уже за 6-8 месяцев, из-за чего процент cмepтности у данной патологии выше чем у хронической формы. Но при этом рак начинает проявлять себя раньше, поэтому в этом случае нужно вовремя попасть к врачу и диагностировать рак. Симптомы острого лейкоза у взрослых:
- Слабость, тошнота, рвота.
- Головокружение
- Судороги в теле
- Ухудшение памяти
- Частые головные боли
- Диарея и понос
- Бледная кожа
- Сильное потоотделение
- Учащенное сердцебиение. ЧСС 80 -100
Симптомы хронического лейкоза
Это медленный и не агрессивный рак, который развивается в течение нескольких лет. На первых стадиях его распознать практически невозможно.
- Частые простудные заболевания
- Твердый и увеличенный живот — из-за увеличенной селезенки и печени.
- Больной быстро худеет, без всяких диет.
Симптомы хронического лимфобластного лейкоза
Лимфолейкоз возникает чаще во взрослом возрасте после 50 лет. При этом идет увеличение в крови лимфоцитов. При увеличении -лимфоцитов имеет форму лимфоцитарного лейкоза.
- Нарушение всей лимфатической системы.
- Анемия.
- Долгие простудные заболевания.
- Боль в селезенке.
- Нарушение зрения.
- Шум в ушах.
- Может привести к инсульту.
- Желтуха.
- Кровотечение из носа.
Виды рака крови
Классификация лейкозов по особенностям развития и течения болезни включает острую и хроническую формы. Причем это две самостоятельные группы злокачественных новообразований, не связанные друг с другом и не перетекающие одна в другую, характеристики их радикально отличаются от обычных представлений об острых и хронических заболеваниях.
- Острыми называют лейкозы, при которых мутируют преимущественно незрелые, бластные клетки. Они протекают с яркой симптоматикой, требуют агрессивной терапии и характеризуются неблагоприятным прогнозом.
- При хроническом раке крови изменения затрагивают зрелые или созревающие кровяные клетки. Классифицируется болезнь по типу перерождающихся клеток. Практически все ее варианты развиваются длительно и протекают относительно доброкачественно.
В зависимости от того, какой росток кроветворения поврежден, различают такие виды лейкозов:
- острый миелоидный (чаще возникает у взрослых, подтип зависит от уровня дифференцировки клеток);
- острый лимфобластный, или лимфоидный (распространенное заболевание у детей и подростков – составляет до 90% всех лейкозов детского возраста, у взрослых развивается достаточно редко);
- хронический миелоидный (характерна ускоренная, нерегулируемая пролиферация в основном зрелых миелоидных клеток костного мозга, которые накапливаются в крови; заболевание редкое, но может быть выявлено в любом возрасте);
- хронический лимфоцитарный (характерна ускоренная, нерегулируемая пролиферация преимущественно зрелых лимфоидных клеток костного мозга, которые накапливаются в крови, лимфатических узлах, селезенке и внутренних органах; зачастую болеют пожилые люди, причем мужчины – в 1,5-2 раза чаще женщин).
Реже встречаются и другие клеточные варианты рака крови.
Отдельного внимания заслуживает гематосаркома. Она развивается из кроветворных клеток, однако локализуется преимущественно вне органов кроветворения, а по мере развития может формировать внутрикостномозговые опухоли.
Классификация лейкозов
Классификация гемобластозов основана на морфологических признаках. Острый лейкоз развивается при поражении унипотентной, стволовой клетки крови. Названия хронических форм зависят от того, какие зрелые клетки крови поражены опухолью. Острая форма лейкоза никогда не станет хронической, которая, в свою очередь, по характеру течения ничем не отличается от острой.
Формы острых лейкозов в зависимости от уровня поражения системы кроветворения:
- миелобластная — стволовые клетки;
- монобластная — моноциты (агранулоциты);
- лимфобластная — лимфоциты (гранулоциты);
- эритромиелобластная — предшественники эритроцитов;
- мегакариобластная — тромбоциты (мегакариоциты);
- недифференцированная — ростки всех клеток крови.
Хронические лейкозы:
- миелоцитарные, нейтрофильные, эозинофильные, базофильные, миелоидные, тромбоцитемические, эритремические;
- лимфоцитарные — лимфолейкоз, парапротеинемические формы — миеломная и болезнь Сезари, макроглобулинемия Вальденстрема, болезнь Франклина;
- моноцитарные, миеломоноцитарные, гистиоцитоз X.
РАК КРОВИ. СТАДИИ.
Аналогично классификации лейкемии на отдельные формы заболевания, определяются также 4 стадии рака крови.
1 стадия – начальная стадия рака крови характеризуется обострением хронических инфекций, существенное ухудшение общего состояния здоровья, незначительные изменения в крови и костном мозге (раньше, на ранней стадии эти признаки иногда отсутствуют).
Сначала в результате сбоя самой иммунной системы, в организме появляются клетки мутанты, которые имеют другой вид и структуру и постоянно делятся. На этой фазе рак довольно легко и быстро лечится.
2 стадия — характеризуется значительными изменениями в составе крови. Без надлежащего лечения второй этап резко развивается в последнюю стадию или наступает 3 фаза – период ремиссии.
Сами клетки начинаются сбиваться в стаи и образуют опухолевые сгустки. При этом лечение еще более эффективно. Метастазирование еще не началось.
3 стадия — характеризующаяся отсутствием внешних проявлений, часто обнаруживается случайно при исследовании крови из-за других заболеваний. На этом этапе диагностируется увеличение количества белых кровяных клеток.
Раковых клеток становится настолько много, что они сначала поражают лимфатические ткани, а потом распространяются по крови во все органы. Метастазы распространены по всему организму.
4 стадия — характеризуется образованием вторичных опухолей, сопровождающееся быстрым увеличением количества гемопоэтических клеток. Это приводит к развитию наиболее тяжелой стадии лейкемии и связанных с заболеванием осложнений.
Метастазы начинают глубоко поражать другие органы. Эффективность лечения снижается. Патология у женщин может распространяться на половые органы, матку и молочные железы.
Видео: базовое о лейкозах
Причины возникновения белокровия
Что именно вызывает мутацию кровяных клеток, в настоящее время до конца не выяснено. Но доказано, что одним из факторов, вызывающих белокровие является радиационное облучение. Риск возникновения заболевания появляется даже при незначительных дозах радиации. Кроме этого, существуют и другие причины лейкоза:
- В частности, лейкоз могут вызвать лейкозогенные лекарственные препараты и некоторые химические вещества, применяемые в быту, например, бензол, пестициды и т.п. К лекарствам лейкозогенного ряда относятся антибиотики пенициллиновой группы, цитостатики, бутадион, левомицитин, а также препараты, используемые в химиотерапии.
- Большинство инфекционно-вирусных заболеваний сопровождается вторжением вирусов в организм на клеточном уровне. Они вызывают мутационное перерождение здоровых клеток в патологические. При определенных факторах эти клетки-мутанты могут трансформироваться в злокачественные, приводящие к лейкозу. Самое большое количество заболеваний лейкозом отмечено среди ВИЧ-инфицированных.
- Одной из причин возникновения хронического лейкоза является наследственный фактор, который может проявить себя даже через несколько поколений. Это — самая распространенная причина заболевания лейкозом детей.
Этиология и патогенез
Основные гематологические признаки лейкоза — изменение качества крови и увеличение числа молодых кровяных телец. При этом СОЭ повышается или понижается. Отмечается тромбоцитопения, лейкопения и анемия. Для лейкемии характерны нарушения в хромосомном наборе клеток. Опираясь на них, врач может делать прогноз болезни и выбирать оптимальную методику лечения.
Общие симптомы лейкемии
При лейкозе большое значение имеет правильно поставленный диагноз и своевременно начатое лечение. На начальной стадии симптомы лейкоза крови любого вида больше напоминают простудные и некоторые другие заболевания. Прислушайтесь к своему самочувствию. Первые проявления белокровия проявляются следующими признаками:
- Человек испытывает слабость, недомогание. Ему постоянно хочется спать или, наоборот, сон пропадает.
- Нарушается мозговая деятельность: человек с трудом запоминает происходящее вокруг и не может сосредоточиться на элементарных вещах.
- Кожные покровы бледнеют, под глазами появляются синяки.
- Раны долго не заживают. Возможны кровотечения из носа и десен.
- Без видимой причины повышается температура. Она может длительное время держаться на уровне 37,6º.
- Отмечаются незначительные боли в костях.
- Постепенно происходит увеличение печени, селезенки и лимфатических узлов.
- Заболевание сопровождается усиленным потоотделением, сердцебиение учащается. Возможны головокружения и обмороки.
- Простудные заболевания возникают чаще и длятся дольше обычного, обостряются хронические заболевания.
- Пропадает желание есть, поэтому человек начинает резко худеть.
Если вы заметили у себя следующие признаки, то не откладывайте визит к гематологу. Лучше немного перестраховаться, чем лечить болезнь, когда она запущена.
Это — общие симптомы, характерные для всех видов лейкемии. Но, для каждого вида имеются характерные признаки, особенности течения и лечения.
Острый лимфобластный лейкоз
Острый лимфобластный лейкоз — злокачественное заболевание, при котором в крови бесконтрольно увеличивается концентрация лимфобластов (незрелых клеток — предшественников лимфоцитов).
Этот вид лейкозов чаще встречается у детей. Пик заболеваемости приходится на возраст от 1 до 6 лет, мальчики болеют чаще, чем девочки.
У взрослых острый лимфобластный лейкоз встречается примерно в 10 раз реже, чем у детей.
Основные симптомы острого лимфобластного лейкоза:
- повышение температуры;
- слабость и утомляемость;
- потеря веса;
- увеличение лимфатических узлов, печени и селезёнки;
- увеличение объёма костного мозга;
- боли в костях и суставах;
- учащённое сердцебиение;
- бледность кожи;
- головокружения;
- красные и фиолетовые синяки на коже;
- повышенная кровоточивость ран и царапин;
- частые носовые кровотечения;
- желудочно-кишечные кровотечения;
- примесь крови в кале;
- продолжительная анемия, которая плохо поддаётся терапии.
При остром лимфобластном лейкозе страдает иммунная система человека: у него часто появляются бактериальные, вирусные и грибковые инфекции.

Беспричинное снижение веса может быть одним из симптомов лейкоза
Выделяют следующие основные стадии развития острого лейкоза: начальная, развёрнутая, ремиссия, рецидив и терминальная. Последняя сопровождается развитием осложнений и нередко заканчивается летальным исходом.
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях — болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
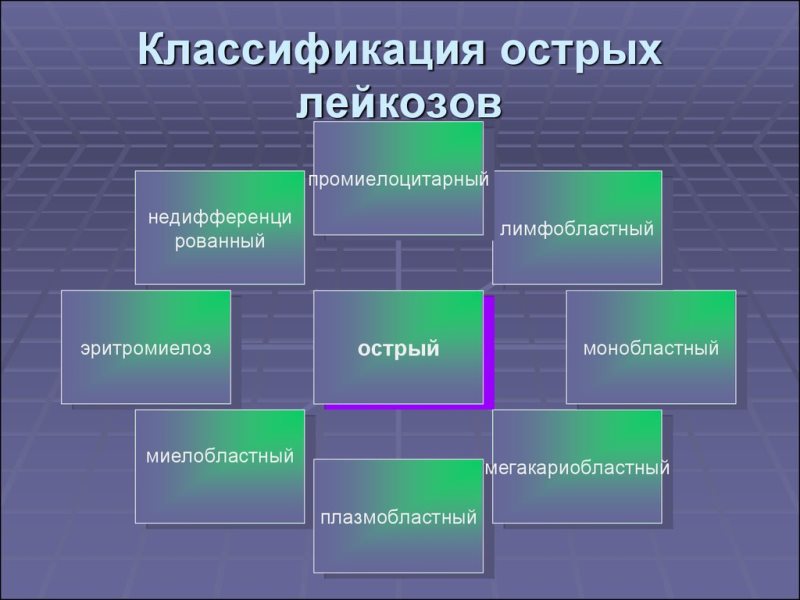
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
- пре-В-форма
- В-форма
- пре-Т-форма
- Т-форма
- ни Т ни В-форма
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:
- I (начальную) — преобладают общие неспецифические симптомы.
- II (развернутую) — характеризуется четко выраженными клиническими и гематологическими симптомами гемобластоза. Включает: дебют или первую «атаку», неполную или полную ремиссию, рецидив или выздоровление
- III (терминальную) – характеризуется глубоким угнетением нормального гемопоэза.
Острый лейкоз
Симптомы острого лейкоза
Манифестация острого лейкоза может быть внезапной или стертой. Типично начало, характеризующееся высокой лихорадкой, интоксикацией, потливостью, резким упадком сил, анорексией. Во время первой «атаки» больные отмечают упорные боли в мышцах и костях, артралгии. Иногда начальная стадия острого лейкоза маскируется под ОРВИ или ангину; первыми признаками лейкемии могут быть язвенный стоматит или гиперпластический гингивит. Довольно часто заболевание обнаруживается случайно при профилактическом исследовании гемограммы или ретроспективно, когда острый лейкоз переходит в следующую стадию.
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Острый лейкоз в детском возрасте
Острая лейкемия наиболее часто поражает детские организмы. Самый высокий процент заболевания — в возрасте от трех до шести лет. Острый лейкоз у детей проявляется следующими симптомами:
- Селезенка и печень — увеличены, поэтому ребенок имеет большой живот.
- Размеры лимфатических узлов также превышают норму. Если увеличенные узлы расположены в зоне грудной клетки, ребенка мучает сухой, изнуряющий кашель, при ходьбе возникает одышка.
- При поражении мезентеральных узлов появляются боли в области живота и голеней.
- Отмечается умеренная лейкопения и нормохромная анемия.
- Ребенок быстро устает, кожные покровы — бледные.
- Ярко выражены симптомы ОРВИ с повышенной температурой, которые могут сопровождаться рвотой, сильной головной болью. Нередко возникают припадки.
- Если лейкоз достиг спинного и головного мозга, то ребенок может терять равновесие во время ходьбы и часто падать.
Лечение острого лимфобластного лейкоза
Для лечения острого лимфобластного лейкоза назначают химиотерапию. Главная задача — добиться ремиссии, то есть нормализовать процесс кроветворения и исключить выход незрелых лимфоцитов (лимфобластов) в кровоток. После завершения химиотерапии пациента выписывают на амбулаторное лечение и назначают поддерживающие препараты.
Кроме того, для лечения острого лимфобластного лейкоза (и других видов лейкоза) применяют таргетную терапию.
Таргетные препараты целенаправленно воздействуют на аномальные клетки и практически не повреждают здоровые. А ещё такие вещества блокируют копирование новых аномальных клеток.
Если лечение не даёт результатов, может потребоваться трансплантация костного мозга.
Прогноз
Если начало лечения сильно запоздало, то смерть больного белокровием может наступить в течение нескольких недель.Этим опасна острая форма. Однако современные лечебные методики обеспечивают высокий процент улучшения состояния больного. При этом у 40% взрослых людей достигается стойкая ремиссия, с отсутствием рецидивов более 5-7 лет. Прогноз при остром лейкозе у детей — более благоприятный. Улучшение состояния в возрасте до 15 лет составляет 94%. У подростков старше 15-летнего возраста эта цифра немного ниже — всего 80%. Выздоровление детей наступает в 50 случаях из 100.
Неблагоприятный прогноз возможен у грудных детей (до года) и достигших десятилетнего возраста (и старше) в следующих случаях:
- Большая степень распространения болезни на момент точного диагностирования.
- Сильное увеличение селезенки.
- Процесс достиг узлов средостения.
- Нарушена работа центральной нервной системы.
Хронический лимфолейкоз (ХЛЛ)
ХЛЛ — наиболее распространенная форма лейкемии среди взрослых в США и других западных странах.
Есть два его типа. Один прогрессирует медленно, и вызывает в организме высокие уровни характерных лимфоцитов, но лишь незначительно низкие уровни здоровых эритроцитов, тромбоцитов и нейтрофилов.
Другой тип прогрессирует быстрее и вызывает значительное снижение уровня всех здоровых клеток крови.
У людей с ХЛЛ лимфоциты часто выглядят полностью сформированными, но менее способны бороться с инфекцией, чем здоровые лейкоциты. Лимфоциты, как правило, накапливаются очень медленно, поэтому человек может долго болеть ХЛЛ, прежде чем у него появятся симптомы.
Хронический лимфоцитарный лейкоз
Хронический лимфоцитарный лейкоз, или хронический лимфолейкоз, — это заболевание, при котором в костном мозге, крови, печени, селезёнке и лимфатических узлах накапливаются атипичные зрелые лимфоциты.
Хронический лимфолейкоз чаще обнаруживают у женщин. Пик заболеваемости приходится на возраст 50–70 лет.
Течение хронического лимфолейкоза может быть разным. Иногда болезнь не развивается годами, а иногда протекает крайне агрессивно и приводит к летальному исходу в течение 2–3 лет.
В зависимости от симптомов, скорости прогрессирования и ответа на лекарственную терапию различают несколько форм хронического лимфолейкоза.
|
Форма хронического лимфоцитарного лейкоза |
Отличительные признаки |
|
Хронический лимфолейкоз с доброкачественным течением |
Концентрация аномальных лейкоцитов в крови увеличивается очень медленно. Симптомов может не быть годами и даже десятилетиями |
|
Прогрессирующая форма хронического лимфолейкоза |
Концентрация аномальных лейкоцитов нарастает в течение нескольких месяцев |
|
Опухолевая форма хронического лимфолейкоза |
Отмечается выраженное увеличение лимфатических узлов, при этом концентрация лейкоцитов в крови остаётся незначительной |
|
Костномозговая форма хронического лимфолейкоза |
Встречается редко. Главная особенность: опухоль практически полностью вытесняет костный мозг и он больше не может производить клетки крови |
|
Хронический лимфолейкоз с увеличением селезёнки |
Значительно увеличивается селезёнка — непарный орган, который участвует в кроветворении |
|
Хронический лимфолейкоз с парапротеинемией |
Клетки опухоли выделяют патологические белки, которых в норме в крови быть не должно |
|
Прелимфоцитарная форма хронического лимфолейкоза |
В крови, костном мозге, лимфатических узлах и селезёнке появляются лимфоциты с нуклеолами — ядрышками, которых в норме быть не должно |
|
Волосатоклеточный лейкоз |
Отмечается дефицит всех клеток крови и повышенное содержание ворсинчатых лимфоцитов (отсюда и название). Часто увеличиваются лимфоузлы и селезёнка |
|
T-клеточная форма хронического лимфолейкоза |
Обычно быстро прогрессирует. Поражает кожу, кости, иммунную систему и центральную нервную систему. В большинстве случаев продолжительность жизни пациента с таким диагнозом не превышает полугода, но встречаются и более благоприятные варианты (их называют тлеющими), которые тем не менее могут трансформироваться в агрессивный тип |
На начальном этапе хронический лимфолейкоз может не проявлять себя симптомами. Такое состояние может длиться месяцами, иногда годами. Лимфатические узлы при этом не меняются или становятся лишь немного больше — обычно люди не обращают на это внимания.
По мере прогрессирования болезни лимфоузлы растут и могут достигать 5 см в диаметре (в норме диаметр не превышает 5–10 мм). Одновременно с этим увеличиваются печень и селезёнка. Появляются и другие признаки: частое повышение температуры, слабость, потливость по ночам, необъяснимое снижение веса, плохо заживающие раны, склонные к нагноению.
Без лечения болезнь часто заканчивается летальным исходом — пациент умирает от инфекционных осложнений, кровотечений, глубокой анемии и кахексии (крайнего истощения).
Лимфатическая лейкемия
Для лимфатической лейкемии характерны следующие симптомы:
- Потеря аппетита, резкое похудение. Слабость, головокружение, сильные головные боли. Усиление потоотделения.
- Увеличение лимфатических узлов (от размера с небольшую горошину до куриного яйца). Они не связаны с кожным покровом и легко перекатываются при пальпации. Их можно прощупать в области паха, на шее, подмышками, иногда в полости живота.
- При увеличении лимфатических узлов средостения, происходит сдавливание вены и возникает отек лица, шеи, рук. Возможно их посинение.
- Увеличенная селезенка выступает на 2-6 см из-под ребер. Примерно на столько же выходит за края ребер и увеличенная печень.
- Наблюдается частое сердцебиение и нарушение сна. Прогрессируя, хронический лимфобластный лейкоз вызывает у мужчин снижение половой функции, у женщин — аменорею.
Анализ крови при таком лейкозе показывает, что в лейкоцитарной формуле резко увеличено количество лимфоцитов. Оно составляет от 80 до 95 % . Количество лейкоцитов может достигать 400 000 в 1 мм³. Кровяные пластинки — в норме (или немного занижены). Количество гемоглобина и эритроцитов — значительно снижено. Хроническое течение болезни может быть растянуто на период от трех до шести-семи лет.
Видео: о течении и прогнозе при хроническом лимфобластном лейкозе
Хронический миелоидный или миелогенный лейкоз (ХМЛ)
ХМЛ — это медленнорастущий тип лейкемии, который развивается в костном мозге.
Полное название ХМЛ — хронический миелоидный лейкоз. Как объясняет Американское онкологическое общество, в ранних формах миелоидных клеток происходят генетические изменения, которые в конечном итоге приводят к клеткам ХМЛ.
Эти лейкозные клетки затем растут, делятся и попадают в кровь.
Лечение миелоза
Лечебная терапия хронического миелобластного лейкоза выбирается в зависимости от стадии развития заболевания. Если оно находится в стабильном состоянии, то проводится только общеукрепляющая терапия. Пациенту рекомендуется полноценное питание и регулярное диспансерное обследование. Курс общеукрепляющей терапии проводится препаратом Миелосан.
Если лейкоциты начали усиленно размножаться, и их количество значительно превысило норму, проводится лучевая терапия. Она направлена на облучение селезенки. В качестве первичного лечения используется монохимиотерапия (лечение препаратами Миелобромол, Допан, Гексафосфамид). Они вводятся внутривенно. Хороший эффект дает полихимиотерапия по одной из программ ЦВАМП или АВАМП. Самым эффективным лечением лейкоза на сегодняшний день остается трансплантация костного мозга и стволовых клеток.
Ювенальный миеломоноцитарный лейкоз
Дети в возрасте от двух до четырех лет часто подвергаются особой форме хронической лейкемии, которая называется ювенальный миеломоноцитарный лейкоз. Он относится к наиболее редким видам белокровия. Чаще всего им заболевают мальчики. Причиной его возникновения считаются наследственные заболевания: синдром Нунан и нейрофиброматоз I типа.
На развитие заболевания указывают:
- Анемия (бледность кожных покровов, повышенная утомляемость);
- Тромбоцитопения, проявляющаяся носовыми и десневыми кровотечениями;
- Ребенок не набирает веса, отстает в росте.
В отличие от всех других видов лейкемии, эта разновидность возникает внезапно и требует незамедлительного медицинского вмешательства. Миеломоноцитарный ювенальный лейкоз практически не лечится обычными терапевтическими средствами. Единственный способ, дающий надежду на выздоровление, — это аллогенная пересадка костного мозга, которую желательно провести в максимально короткие сроки после диагностирования. Перед проведением этой процедуры ребенок проходит курс химиотерапии. В отдельных случаях возникает необходимость в спленэктомии.
Хронический миелоцитарный лейкоз
Хронический миелоцитарный лейкоз (хронический миелолейкоз) сопровождается бесконтрольным делением зрелых лейкоцитов — базофилов, эозинофилов, моноцитов и нейтрофилов. Обычно болезнь развивается после 30 лет, пик заболеваемости приходится на возраст 45–55 лет. У детей до 10 лет хронический миелолейкоз практически не встречается.
Достаточно долго болезнь может не проявлять себя симптомами. Иногда такой латентный период продолжается до 10 лет. Затем возникают первые признаки: слабость, недомогание, чувство переполнения живота.
Симптомы хронического миелолейкоза:
- увеличение печени и селезёнки,
- бледность кожи,
- головокружения,
- необъяснимые синяки на коже,
- повышенная кровоточивость,
- потеря аппетита.
- снижение массы тела.
Если вовремя не принять меры, у человека развиваются кровотечения и тяжёлые инфекции.
Диагностика хронического миелоцитарного лейкоза
Диагноз устанавливают на основании клинической картины и результатов лабораторных исследований. Для этого обычно назначают общий анализ крови и миелограмму — цитологический анализ образцов костного мозга.
Окончательный диагноз ставят только при обнаружении филадельфийской хромосомы. Эта хромосомная мутация приводит к тому, что избыточное кроветворение не блокируется и костный мозг бесконтрольно вырабатывает некоторые виды лейкоцитов — нейтрофилы, эозинофилы, базофилы и моноциты.
Лечение хронического миелоцитарного лейкоза
Цель лечения хронического миелоидного лейкоза — по максимуму подавить образование опухолевых клеток. Для этого используют ингибиторы BCR-ABL-тирозинкиназы (ИТК). Эти препараты целенаправленно уничтожают опухолевые клетки.
Терапию проводят непрерывно, в течение всей жизни пациента. Главные критерии успешности — регулярный ответ на лечение и отсутствие резистентности к лекарственным препаратам.
Если у пациента развивается резистентность или он не может переносить терапию ИТК, проводят трансплантацию стволовых клеток.
Хронический моноцитарный лейкоз
Хронический моноцитарный лейкоз — это заболевание, при котором в костном мозге и в крови существенно увеличивается концентрация моноцитов.
Болезнь чаще развивается у людей старше 50 лет. Дети болеют крайне редко.
Хронический моноцитарный лейкоз может долго не проявлять себя симптомами. Примерно у половины пациентов может быть увеличена селезёнка. Печень и лимфатические узлы при этом остаются в норме. По мере прогрессирования заболевания у пациентов развивается анемия.
Симптомы хронического моноцитарного лейкоза:
- боль и тяжесть в верхней части живота;
- незначительное увеличение лимфатических узлов;
- слабость;
- снижение массы тела;
- повышение температуры;
- потливость (особенно по ночам);
- шум в ушах;
- мелькание мушек перед глазами;
- одышка;
- частые десневые и носовые кровотечения;
- боль в костях (при длительном течении болезни);
Диагностика хронического моноцитарного лейкоза
При хроническом моноцитарном лейкозе в крови и костном мозге обнаруживается повышенная концентрация моноцитов. Также в крови будет значительно повышено СОЭ — это один из ранних маркеров болезни.
Кроме того, в моче и в крови пациента, как правило, выявляют повышенное содержание лизоцима.
Если болезнь протекает долгое время, у пациента будет обнаружена анемия.
Лечение хронического моноцитарного лейкоза
Основной метод лечения хронического моноцитарного лейкоза — химиотерапия. На начальном этапе пациент получает высокие дозы химических веществ, которые уничтожают максимальное количество аномальных клеток. Затем назначают поддерживающую терапию, которая подразумевает использование менее агрессивных химических препаратов. Это нужно, чтобы закрепить результат и предупредить рецидив болезни.
Если химиотерапия оказывается неэффективной, рекомендуют пересадку костного мозга.
Миелоидный нелимфобластный лейкоз
Родоначальниками клеток крови, которые образуются в костном мозге, являются стволовые клетки. При определенных условиях, процесс созревания стволовых клеток нарушается. Они начинают бесконтрольное деление. Этот процесс носит название миелоидный лейкоз. Чаще всего этому заболеванию подвержены взрослые люди. У детей он встречается крайне редко. Причиной миелоидного лейкоза является хромосомальный дефект (мутация одной хромосомы), который носит название «филадельфийская Rh-хромосома».
Болезнь протекает медленно. Симптомы выражены неясно. Чаще всего заболевание диагностируется случайно, когда анализ крови проводится во время очередного профосмотра и пр. Если возникло подозрение на лейкоз у взрослых, то выдается направление на проведение биопсического исследования костного мозга.
Фото: биопсия для диагностики лейкоза
Различают несколько стадий болезни:
- Стабильная (хроническая). На этой стадии в костном мозге и общем кровотоке количество бластных клеток не превышает 5%. В большинстве случаев больному не требуется госпитализации. Он может продолжать работать, проводя в домашних условиях поддерживающее лечение противораковыми препаратами в виде таблеток.
- Ускорение развития болезни, во время которого количество бластных клеток возрастает до 30%. Симптомы проявляются в виде повышенной утомляемости. У больного возникают носовые и десневые кровотечения. Лечение проводится в условиях стационара, внутривенным введением противораковых препаратов.
- Бластный криз. Наступление этой стадии характеризуется резким увеличением бластных клеток. Для их уничтожения требуется интенсивная терапия.
После проведенного лечения наблюдается ремиссия — период, во время которого количество бластных клеток возвращается к норме. PCR-диагностика показывает, что «филадельфийской» хромосомы больше не существует.
Большинство видов хронического лейкоза настоящее время успешно лечатся. Для этого группой экспертов из Израиля, США, России и Германии были разработаны специальные протоколы (программы) лечения, включающие лучевую терапию, химиотерапевтическое лечение, лечение стволовыми клетками и пересадкой костного мозга. Люди, которым поставлен диагноз лейкоз хронический, могут жить достаточно долго. А вот при остром лейкозе живут очень мало. Но и в этом случае все зависит от того, когда начат лечебный курс, его эффективности, индивидуальных особенностей организма и прочих факторов. Немало случаев, когда люди «сгорали» за несколько недель. В последние годы, при правильном, своевременно проведенном лечении и последующей поддерживающей терапии, срок жизни при острой форме лейкоза увеличивается.
Волосатоклеточный лимфоцитарный лейкоз
Онкологическое заболевание крови, при развитии которого костный мозг производит чрезмерное количество лимфоцитарных клеток, называется волосатоклеточный лейкоз. Оно возникает в очень редких случаях. Для него характерно медленное развитие и течение болезни. Лейкозные клетки при этом заболевании при многократном увеличении имеют вид небольших телец, обросших “волосами”. Отсюда и название заболевания. Встречается эта форма лейкоза в основном у мужчин пожилого возраста (после 50 лет). Согласно статистике, женщины составляют только 25% общего числа заболевших.
Различают три вида волосатоклеточного лейкоза: рефракторный, прогрессирующий и нелеченный. Прогрессирующая и нелеченная формы — наиболее распространенные, так как основные симптомы заболевания, большинство больных связывают с признаками наступающей старости. По этой причине они обращаются к врачу с большим опозданием, когда болезнь уже прогрессирует. Рефракторная форма волосатоклеточного лейкоза является самой сложной. Она возникает, как рецидив после ремиссии и практически не поддается лечению.
Лейкоцит с “волосками” при волосатоклеточном лейкозе
Симптомы этого заболевания не отличаются от других разновидностей лейкоза. Выявить эту форму можно только проведя биопсию, анализ крови, иммунофенотипирование, компьютерную томографию и аспирацию костного мозга. Анализ крови при лейкозе показывает, что лейкоциты в десятки (в сотни) раз превышают норму. При этом количество тромбоцитов и эритроцитов, а также гемоглобин снижаются до минимума. Все это является критериями, которые свойственны данному заболеванию.
Лечение включает:
- Химиотерапевтические процедуры с использованием кладрибина и пентосатина (противораковых препаратов);
- Биологическую терапию (иммунотерапию) препаратами Интерферон альфа и Ритуксимаб;
- Хирургический метод (спленэктомия) — иссечение селезенки;
- Пересадку стволовых клеток;
- Общеукрепляющую терапию.
Осложнения лейкоза
Лейкемия – серьезное и очень опасное заболевание. Без лечения оно может вызвать массу различных осложнений. Так, например, это может быть аутоиммунный криз, который протекает с сильной слабостью, лихорадкой, повышенной температурой тела, болями в животе. Синдром сдавливания средостения вызывает сильную одышку, воротной вены – асцит, кишечника – его непроходимость.
Может отмечаться поражение селезенки, что вызывает ее инфаркт из-за нарушения кровообращения. Смерть пациента может случиться из-за кровоизлияния в мозг, желудочно-кишечного кровотечения, пневмонии, сепсиса, почечно-печеночной недостаточности.
Профилактика и рекомендации
Поскольку точная причина не обнаружена, нет конкретных рекомендаций по предотвращению рака крови, но есть некоторые общие рекомендации, которым нужно следовать.
Воздействие чрезмерной радиации и опасных химических веществ должно быть ограничено. Риск рака крови может увеличиться у пациентов, получающих лучевую или химиотерапию при других видах рака.
Исследования показывают, что бензол (содержится в неэтилированном бензине), асбест и пестициды могут увеличить риск некоторых видов рака крови. При тесном физическом контакте с бензолом или другими опасными химическими веществами соблюдайте меры предосторожности, надев защитную одежду и перчатки.
Частые вопросы
Что такое лейкоз?
Лейкоз, или рак крови, или, как его ещё называют, лейкемия, — это опухолевое заболевание костного мозга, при котором белые кровяные тельца (лейкоциты) не созревают и не функционируют нормально. При этом они неконтролируемо делятся и распространяются по всему организму, создавая целые скопления — так называемые лейкемические инфильтраты.
Можно ли вылечить лейкоз?
Успех лечения лейкоза зависит от многих факторов — вида и стадии заболевания, сопутствующих болезней у пациента, — но в большинстве случаев прогноз благоприятный. В среднем у взрослых вероятность длительной ремиссии и выздоровления составляет не менее 40%, у детей — до 90%.
Как распознать лейкоз на ранней стадии?
На ранней стадии лейкоз обычно не проявляет себя симптомами. Но есть некоторые признаки, которые могут указывать на развитие заболевания. Среди них — беспричинное повышение температуры, увеличение лимфатических узлов, ощущение тяжести в животе, слабость, а также частые носовые и десневые кровотечения.
- https://dzen.ru/a/YKJBGJfIFkqJfovh
- https://gb12-barnaul.ru/blog/onkologicheskie-zabolevanija-krovi/
- https://detdom-vidnoe.ru/for_parents/17393.php
- https://www.smclinic.ru/diseases/rak-krovi/
- https://genomed.ru/journal/onkologiya/lejkoz
- https://interoncocenter.com/rak-krovi.html
- https://clinic-a-plus.ru/articles/gematologiya/2127-leykoz-leykemiya-vidy-priznaki-prognozy-lechenie-prichiny.html
- https://gemotest.ru/info/spravochnik/zabolevaniya/leykoz/
- https://www.KrasotaiMedicina.ru/diseases/hematologic/acute-leukemia
- https://lifekorea.ru/blog-arch/tipy-lejkemii-razbiraem-osnovnye-raznovidnosti/
- https://polyclinika.ru/tech/leykoz-prichiny-simptomy-lechenie-leykemii/
- https://akonit-med.ru/articles/gematologiya/1611-rak-krovi.html